Abordagem
Falha na identificação da obesidade em crianças, o principal fator de risco para o diabetes mellitus do tipo 2 (DMT2), resulta em oportunidades perdidas de avaliação de riscos, de exames para DMT2 e outras comorbidades relacionadas a obesidade e aconselhamento acerca de mudanças no estilo de vida.
História
A maioria das crianças com DMT2 têm sobrepeso. As crianças com origem racial/étnica de alto risco, incluindo negros e indo-asiáticos, são comumente mais afetadas.[17]
Aproximadamente um terço dos pacientes serão identificados enquanto assintomáticos.[65] Esses indivíduos geralmente estão no meio da adolescência e têm obesidade e um ou mais fatores de risco, ou glicosúria detectada em um exame de urina aleatório. Geralmente, eles apresentam uma ou mais características típicas de síndrome metabólica, como hipertensão ou dislipidemia.[65]
Aproximadamente metade dos pacientes apresentarão sintomas típicos de hiperglicemia, como poliúria, polidipsia e noctúria. A perda de peso recente também pode estar presente, mas, geralmente, é menos intensa do que a observada em pacientes com diabetes mellitus do tipo 1 (DMT1). Os pacientes também podem queixar-se de fadiga, visão turva ou infecções por levedura em áreas intertriginosas. Pode haver história de infecções recorrentes da pele ou do trato urinário. Pacientes com obesidade grave devem ser indagados acerca de sinais clínicos de apneia obstrutiva do sono, incluindo fadiga durante o dia, ronco e pausas noturnas na respiração >5 segundos.
Embora a cetoacidose diabética (CAD) seja menos comum que o DMT1, a disfunção de células beta devido à insulinopenia por toxicidade da glicose resulta em CAD na apresentação, em aproximadamente 6% dos jovens entre 10-19 anos de idade com DMT2.[1] Esses pacientes geralmente são de minorias étnicas, relatam poliúria, polidipsia, fadiga e letargia e requerem internação, reidratação e terapia de reposição de insulina.[65] Pacientes com sintomas como vômitos podem deteriorar rapidamente e precisam de avaliação e tratamento urgentes.[65]
O estado hiperosmolar hiperglicêmico (EHH) é o quadro clínico mais raro em crianças com DMT2, ocorrendo em ≤2%.[4] Caracteriza-se por hiperglicemia grave (glicose plasmática >33.3 mmol/L [>600mg/dL]), osmolalidade sérica elevada (>320 mOsm/kg) e desidratação grave, com pouca ou nenhuma cetonúria.[4] É uma emergência médica, com alta morbidade e mortalidade, se não tratada de maneira adequada.[65]
Pode haver história positiva de DMT2 em parente de primeiro ou segundo grau. Adicionalmente, deve ser obtida história de obesidade materna e diabetes gestacional, se houver. A criança pode ter nascido com baixo peso e pode ter história de recuperação rápida na primeira infância. Recomenda-se obter a história das práticas de alimentação na primeira infância, pois o aleitamento materno reduz a razão de chances da obesidade infantil em aproximadamente 20% em comparação com a alimentação com uso de mamadeira/fórmula.[35] As meninas podem ser indagadas acerca de sua história menstrual para avaliação de síndrome de ovário policístico.
Exame físico
Os clínicos gerais devem calcular e assinalar o índice de massa corporal (IMC) no gráfico do IMC a cada consulta para identificar as crianças que tiverem, ou estiverem em risco de ter, obesidade (isto é, cruzando-se os percentis no gráfico do IMC). A circunferência da cintura deve ser assinalada no gráfico apropriado para a idade, o sexo e a etnia, e deve ser usada como indicador da distribuição de gordura visceral. A maioria das crianças com DMT2 terá um IMC e uma circunferência da cintura >85º percentil. Consulte Obesidade em crianças.
Pode-se observar acantose nigricans; é observada em 90% a 95% dos pacientes com DMT2.[66] É uma manifestação cutânea de resistência insulínica caracterizada por pele aveludada e hiperpigmentada, mais frequentemente nas áreas intertriginosas, como axilas ou pescoço. No entanto, a acantose nigricans não é específica para o DMT2 e também pode ser observada em crianças com obesidade e DMT1. As outras alterações na pele podem incluir celulites ou abscessos. O paciente deve ser examinado para infecções por levedura, sendo os locais mais frequentes as áreas vaginal, peniana e entre dobras cutâneas.
O status puberal precisa ser cuidadosamente avaliado, pois o status pré-puberal em pacientes com DMT2 é raro e deve levantar suspeita de DMT1.[Figure caption and citation for the preceding image starts]: Acantose nigricansDo acervo da Dra. Jennifer Miller [Citation ends].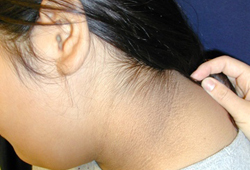 [Figure caption and citation for the preceding image starts]: Acantose nigricans em uma criança com obesidadeDo acervo da Dra. Jennifer Miller [Citation ends].
[Figure caption and citation for the preceding image starts]: Acantose nigricans em uma criança com obesidadeDo acervo da Dra. Jennifer Miller [Citation ends]. [Figure caption and citation for the preceding image starts]: Acantose nigricans nas dobras do pescoçoDo acervo da Dra. Jennifer Miller [Citation ends].
[Figure caption and citation for the preceding image starts]: Acantose nigricans nas dobras do pescoçoDo acervo da Dra. Jennifer Miller [Citation ends].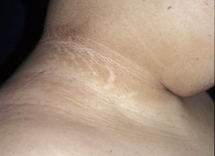 [Figure caption and citation for the preceding image starts]: Acantose nigricans na axilaDo acervo da Dra. Jennifer Miller [Citation ends].
[Figure caption and citation for the preceding image starts]: Acantose nigricans na axilaDo acervo da Dra. Jennifer Miller [Citation ends].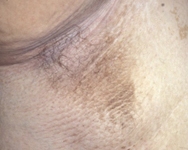
Testes diagnósticos
Um dos quatro exames pode ser usado para confirmar a hiperglicemia e fazer o diagnóstico de diabetes:[1]
Glicemia de jejum ≥7.0 mmol/L (≥126 mg/dL)
Glicemia aleatória de ≥11.1 mmol/L (≥200 mg/dL) com sintomas clássicos de hiperglicemia ou crise hiperglicêmica
Nível de glicose plasmática ≥11.1 mmol/L (≥200 mg/dL) 2 horas após 75 g de glicose oral
Hemoglobina A1c (HbA1c) de ≥48 mmol/mol (6.5%).
Na ausência de hiperglicemia inequívoca, o diagnóstico requer dois resultados de teste anormais da mesma amostra, ou de duas amostras separadas.[1]
Os dados que dão suporte a HbA1c para diagnosticar DMT2 em crianças e adolescentes são limitados. No entanto, a American Diabetes Association ainda recomenda seu uso, exceto em crianças com fibrose cística ou com sintomas que sugerem DMT1 de início agudo. Para crianças com hemoglobinopatias, apenas os ensaios de HbA1c sem interferência são adequados.[1]
Investigações adicionais
Caso ainda não tenha sido checada, recomenda-se que a HbA1c basal seja medida em todos os pacientes no momento do diagnóstico. Isso indica a glicose sanguínea média dos 3 meses anteriores e é um teste útil para o monitoramento do controle do diabetes.[1]
O peptídeo C é produzido em quantidades iguais à insulina e é a melhor medida de secreção de insulina endógena em pacientes com diabetes. Não há uma função para a testagem do peptídeo C de rotina no diagnóstico do diabetes, mas a medição do peptídeo C pode ser útil na diferenciação entre DMT1 e DMT2.[67] O melhor teste de demonstração do peptídeo C é o teste de estimulação com glucagon (GST), mas o peptídeo C sanguíneo "aleatório" sem jejum se correlacionou com amostras de peptídeo C em jejum e pós-GST em indivíduos com DMT1 ou DMT2 bem definidos.[68] O desenvolvimento de deficiência absoluta de insulina é uma característica importante do DMT1, que resulta em níveis de peptídeo C plasmático baixos (<200 picomoles/L [<0.6 nanogramas/mL]) ou indetectáveis.[67] Um nível de peptídeo C sanguíneo "aleatório" sem jejum ou com GST >1000 picomoles/L (>3 nanogramas/mL) sugere DMT2.[67] Os resultados do peptídeo C devem ser interpretados no contexto clínico da duração da doença, das comorbidades e da história familiar.[68]
Embora o peptídeo C possa ser útil para avaliar a produção endógena de insulina, tanto o DMT1 quanto o DMT2 podem estar associados com insulinopenia, e a produção endógena de insulina pode ser detectada em alguns indivíduos com DMT1 por períodos prolongados após o diagnóstico. Portanto, o teste de autoimunidade é mais útil para identificar o diabetes mediado imunologicamente, a forma mais prevalente de DMT1. Autoanticorpos contra insulina, descarboxilase do ácido glutâmico (DAG), antígenos de ilhotas 2 (IA-2) e transportador de zinco 8 (ZnT8) devem ser medidos em todos os pacientes para se descartar um diagnóstico de DMT1.[1] Os resultados dos testes de autoanticorpos pancreáticos podem nem sempre estar disponíveis no início do tratamento. O tratamento precisará ser ajustado se os pacientes forem positivos para autoanticorpos pancreáticos e um diagnóstico de DMT1 for confirmado. Para obter mais informações, consulte Diabetes mellitus do tipo 1.
Também é importante considerar o diabetes monogênico no diferencial para o tipo de diabetes, já que isto contribui para até 4% dos casos de diabetes pediátrico.[69] As duas formas principais de diabetes monogênico são o diabetes juvenil de início na maturidade (MODY) e o diabetes neonatal.[1] A testagem genética para MODY é necessária nos pacientes sem os sinais típicos de DMT1 ou DMT2 (por exemplo, sem obesidade, autoanticorpos negativos) e com história familiar de diabetes em sucessivas gerações.[1] A testagem genética para diabetes neonatal é necessária se o indivíduo for diagnosticado com diabetes nos primeiros 6 meses de vida.[1]
Recomenda-se que a medição da pressão arterial, perfil lipídico em jejum, avaliação para albuminúria, testes de função hepática e exame de fundoscopia dilatada sejam realizados no momento do diagnóstico.[1]
Hipertensão: a pressão arterial deve ser verificada a cada consulta usando-se manguito de tamanho adequado enquanto a criança está sentada em repouso.[1] Os níveis devem ser comparados com padrões apropriados para idade, sexo e altura. Frequentemente há hipertensão no momento do diagnóstico. O monitoramento ambulatorial da pressão arterial deve ser fortemente considerado se a pressão arterial for alta (pressão arterial ≥ 90º percentil para idade, sexo e altura ou, em adolescentes com idade ≥13 anos, ≥120/80 mmHg) em três medições separadas.[1]
Dislipidemia: um perfil lipídico em jejum e a alanina aminotransferase (ALT) e a aspartato aminotransferase (AST) para doença hepática esteatótica associada a disfunção metabólica (DHGDM; antes chamada de doença hepática gordurosa não alcoólica) devem ser verificados ao diagnóstico, após o diagnóstico e, a partir de então, anualmente.[1]
Retinopatia diabética: o exame oftalmológico de fundoscopia dilatada deve ser realizado no momento do diagnóstico e, posteriormente, anualmente na maioria dos pacientes. O exame a cada 2 anos pode ser apropriado se as metas glicêmicas forem atingidas e o exame oftalmológico prévio for normal.[1]
Nefropatia diabética: a relação albumina-creatinina (RAC) na urina e a taxa de filtração glomerular estimada devem ser avaliadas no momento do diagnóstico, e anualmente a partir de então.[1] RAC elevada na urina (>3 mg/mmol [>30 mg/g creatinina]) deve ser confirmada em duas de três amostras. O encaminhamento para um especialista é justificado na presença de um agravamento da RAC ou de uma diminuição na TFGe.[1]
Neuropatia diabética: inspecione os pés, avalie os pulsos dos pés, realize testes de sensação a estímulos dolorosos e de monofilamento de 10 g, teste de sensação de vibração usando um diapasão de 128 Hz e testes de reflexos dos tornozelos no momento do diagnóstico e anualmente a partir de então.[1]
Apneia obstrutiva do sono: o rastreamento dos sintomas deve ser realizado a cada consulta, com encaminhamento a um especialista em sono pediátrico para avaliação e polissonografia, se o rastreamento for positivo.[1]
Síndrome do ovário policístico: adolescentes do sexo feminino com DM2 devem ser avaliadas quanto a sintomas da síndrome do ovário policístico, no diagnóstico e em consultas subsequentes, com exames laboratoriais, quando indicados.[1]
A avaliação psicossocial também é importante; ao diagnóstico e durante os cuidados de acompanhamento de rotina, rastreie problemas psicossociais e estressores familiares que possam afetar negativamente o controle do diabetes, como sofrimento do diabetes, sintomas de depressão, distúrbios alimentares, fatores familiares e problemas de saúde comportamentais usando ferramentas validadas e padronizadas adequadas à idade.[1] Encaminhe para um profissional da saúde mental treinado (de preferência, com experiência em diabetes infantil), conforme necessário, para avaliação e tratamento adicionais.[1]
As complicações devem continuar a ser monitoradas e tratadas.[1] Para obter informações mais detalhadas, consulte Monitoramento.
O uso deste conteúdo está sujeito ao nosso aviso legal