Los pacientes hemodinámicamente inestables requieren reperfusión primaria urgente, anticoagulación y cuidados de soporte.[19]Stevens SM, Woller SC, Baumann Kreuziger L, et al. Antithrombotic therapy for VTE disease: second update of the CHEST guideline and expert panel report. 2021 Dec;160(6):e545-608.
https://journal.chestnet.org/article/S0012-3692(21)01506-3/fulltext
http://www.ncbi.nlm.nih.gov/pubmed/34352278?tool=bestpractice.com
Los abordajes incluyen trombólisis sistémica, trombólisis asistida por catéter, intervención farmacomecánica, trombectomía mecánica y trombectomía quirúrgica.[198]National Institute for Health and Care Excellence. Percutaneous thrombectomy for intermediate-risk or high-risk pulmonary embolism. Nov 2023 [internet publication].
https://www.nice.org.uk/guidance/ipg778
[199]Giri J, Sista AK, Weinberg I, et al. Interventional therapies for acute pulmonary embolism: current status and principles for the development of novel evidence: a scientific statement from the American Heart Association. Circulation. 2019 Nov 12;140(20):e774-801.
https://www.ahajournals.org/doi/10.1161/CIR.0000000000000707
http://www.ncbi.nlm.nih.gov/pubmed/31585051?tool=bestpractice.com
[200]Götzinger F, Lauder L, Sharp ASP, et al. Interventional therapies for pulmonary embolism. Nat Rev Cardiol. 2023 Oct;20(10):670-84.
https://pmc.ncbi.nlm.nih.gov/articles/PMC10180624
http://www.ncbi.nlm.nih.gov/pubmed/37173409?tool=bestpractice.com
Se puede considerar la oxigenación por membrana extracorpórea (ECMO) para estabilizar a los pacientes a medida que la parte derecha del corazón se recupera de la tensión debida a una resistencia vascular pulmonar grave.[201]Kobayashi T, Pugliese S, Sethi SS, et al. Contemporary management and outcomes of patients with high-risk pulmonary embolism. J Am Coll Cardiol. 2024 Jan 2;83(1):35-43.
http://www.ncbi.nlm.nih.gov/pubmed/38171708?tool=bestpractice.com
Para los pacientes con riesgo intermedio de un desenlace desfavorable, se requiere anticoagulación y una monitorización continua. La reperfusión se emplea generalmente como terapia de rescate si se produce una descompensación.
Clasificación de la gravedad y estratificación del pronóstico
Se han empleado varios sistemas de clasificación para describir la gravedad de la embolia pulmonar (EP), y la mortalidad a corto plazo puede evaluarse mediante herramientas de predicción clínica como el Pulmonary Embolism Severity Index (PESI) o las puntuaciones simplificadas del PESI.[202]Tong C, Zhang Z. Evaluation factors of pulmonary embolism severity and prognosis. Clin Appl Thromb Hemost. 2015 Apr;21(3):273-84.
https://www.doi.org/10.1177/1076029613501540
http://www.ncbi.nlm.nih.gov/pubmed/24023267?tool=bestpractice.com
El término "submasivo" se ha aplicado a la EP con una extensión anatómica significativa, pero con normotensión, y masivo describe la EP anatómicamente extensa complicada con shock o hipotensión.
La Sociedad Europea de Cardiología clasifica la gravedad y el riesgo de muerte prematura (intrahospitalaria o a los 30 días) por EP como:[3]Konstantinides SV, Meyer G, Becattini C, et al. 2019 ESC guidelines for the diagnosis and management of acute pulmonary embolism developed in collaboration with the European Respiratory Society (ERS). Eur Heart J. 2020 Jan 21;41(4):543-603.
https://academic.oup.com/eurheartj/article/41/4/543/5556136
Alto riesgo cuando se presenta con inestabilidad hemodinámica (shock o hipotensión).
Riesgo intermedio-alto cuando se presenta sin inestabilidad hemodinámica pero con evidencia de disfunción del ventrículo derecho (VD) en los estudios por imágenes, biomarcadores cardíacos anormales y parámetros clínicos de gravedad (como una puntuación PESI alta).
Riesgo intermedio-bajo cuando se presenta sin inestabilidad hemodinámica, con evidencia de disfunción del VD en los estudios por imágenes o con biomarcadores cardíacos elevados (pero no ambos) y parámetros clínicos de gravedad (como una puntuación PESI alta).
Riesgo bajo cuando no se presenta ninguno de estos factores.
Los pacientes con EP confirmada que no presentan shock ni hipotensión precisan una estratificación del riesgo más desarrollada: por ejemplo, con el Índice de Gravedad de Embolia Pulmonar (PESI) o el Índice de Gravedad de Embolia Pulmonar simplificado (sPESI).[3]Konstantinides SV, Meyer G, Becattini C, et al. 2019 ESC guidelines for the diagnosis and management of acute pulmonary embolism developed in collaboration with the European Respiratory Society (ERS). Eur Heart J. 2020 Jan 21;41(4):543-603.
https://academic.oup.com/eurheartj/article/41/4/543/5556136
[124]Konstantinides SV, Barco S, Lankeit M, et al. Management of pulmonary embolism: an update. J Am Coll Cardiol. 2016 Mar 1;67(8):976-90.
http://www.onlinejacc.org/content/67/8/976
http://www.ncbi.nlm.nih.gov/pubmed/26916489?tool=bestpractice.com
La escala PESI clasifica a los pacientes con EP confirmada sin choque ni hipotensión en 1 de 5 categorías de riesgo asociadas con un aumento de la mortalidad a 30 días. La categoría de riesgo en el PESI se deriva de la suma de los puntos asignados a 11 criterios clínicos; sPESI solo tiene 6 criterios y reporta la estratificación del riesgo de forma dicotómica (riesgo bajo [0 puntos] o riesgo alto [≥1 punto(s)] de mortalidad a 30 días).
Los estudios indican que PESI y sPESI predicen la mortalidad a corto plazo con precisión comparable, pero esta última es más fácil de usar.[203]Vinson DR, Ballard DW, Mark DG, et al; MAPLE investigators of the KP CREST Network. Risk stratifying emergency department patients with acute pulmonary embolism: does the simplified pulmonary embolism severity index perform as well as the original? Thromb Res. 2016 Dec;148:1-8.
http://www.ncbi.nlm.nih.gov/pubmed/27764729?tool=bestpractice.com
[204]Zhou XY, Ben SQ, Chen HL, et al. The prognostic value of pulmonary embolism severity index in acute pulmonary embolism: a meta-analysis. Respir Res. 2012 Dec 4;13:111.
https://respiratory-research.biomedcentral.com/articles/10.1186/1465-9921-13-111
http://www.ncbi.nlm.nih.gov/pubmed/23210843?tool=bestpractice.com
Un metanálisis que evaluó la utilidad pronóstica de PESI/sPESI para la mortalidad por cualquier causa informó una sensibilidad agrupada y una especificidad agrupada del 91% y el 41%, respectivamente.[204]Zhou XY, Ben SQ, Chen HL, et al. The prognostic value of pulmonary embolism severity index in acute pulmonary embolism: a meta-analysis. Respir Res. 2012 Dec 4;13:111.
https://respiratory-research.biomedcentral.com/articles/10.1186/1465-9921-13-111
http://www.ncbi.nlm.nih.gov/pubmed/23210843?tool=bestpractice.com
El índice PESI se ha utilizado para identificar a aquellos pacientes elegibles para la atención ambulatoria en estudios prospectivos.[205]Roy PM, Moumneh T, Penaloza A, et al. Outpatient management of pulmonary embolism. Thromb Res. 2017 Jul;155:92-100.
http://www.ncbi.nlm.nih.gov/pubmed/28525830?tool=bestpractice.com
[206]Bledsoe JR, Woller SC, Stevens SM, et al. Management of low-risk pulmonary embolism patients without hospitalization: the low-risk pulmonary embolism prospective management study. Chest. 2018 Aug;154(2):249-56.
http://www.ncbi.nlm.nih.gov/pubmed/29410163?tool=bestpractice.com
[207]Howard LSGE, Barden S, Condliffe R, et al. British Thoracic Society guideline for the initial outpatient management of pulmonary embolism (PE). Thorax. 2018 Jul;73(suppl 2):ii1-29.
https://thorax.bmj.com/content/73/Suppl_2/ii1.long
Basándose en los antecedentes sociales y el cumplimiento probable del tratamiento, la guía de práctica clínica de la European Society of Cardiology sugiere que se puede considerar a los pacientes de bajo riesgo (PESI clase I o clase II), y potencialmente los que tienen un resultado de sPESI de 0, para un alta temprana y para un manejo de forma ambulatoria.[3]Konstantinides SV, Meyer G, Becattini C, et al. 2019 ESC guidelines for the diagnosis and management of acute pulmonary embolism developed in collaboration with the European Respiratory Society (ERS). Eur Heart J. 2020 Jan 21;41(4):543-603.
https://academic.oup.com/eurheartj/article/41/4/543/5556136
[206]Bledsoe JR, Woller SC, Stevens SM, et al. Management of low-risk pulmonary embolism patients without hospitalization: the low-risk pulmonary embolism prospective management study. Chest. 2018 Aug;154(2):249-56.
http://www.ncbi.nlm.nih.gov/pubmed/29410163?tool=bestpractice.com
[207]Howard LSGE, Barden S, Condliffe R, et al. British Thoracic Society guideline for the initial outpatient management of pulmonary embolism (PE). Thorax. 2018 Jul;73(suppl 2):ii1-29.
https://thorax.bmj.com/content/73/Suppl_2/ii1.long
En general, un PESI de clase I-II o un sPESI de 0 es un predictor fiable de EP de bajo riesgo. Si el PESI o el sPESI calculados son bajos, pero hay signos de disfunción cardíaca presentes en el ecocardiograma transtorácico (TTE) o los biomarcadores cardíacos están elevados, los pacientes deben considerarse de riesgo intermedio.[3]Konstantinides SV, Meyer G, Becattini C, et al. 2019 ESC guidelines for the diagnosis and management of acute pulmonary embolism developed in collaboration with the European Respiratory Society (ERS). Eur Heart J. 2020 Jan 21;41(4):543-603.
https://academic.oup.com/eurheartj/article/41/4/543/5556136
[Figure caption and citation for the preceding image starts]: Criterios y estratificación del riesgo del índice PESICreado por BMJ Knowledge Centre [Citation ends].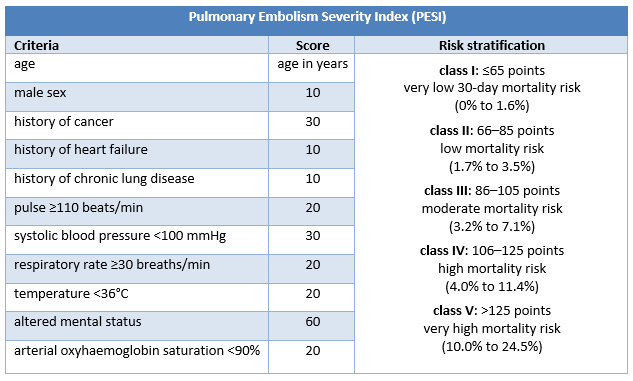 [Figure caption and citation for the preceding image starts]: Criterios y estratificación del riesgo del índice sPESICreado por BMJ Knowledge Centre [Citation ends].
[Figure caption and citation for the preceding image starts]: Criterios y estratificación del riesgo del índice sPESICreado por BMJ Knowledge Centre [Citation ends].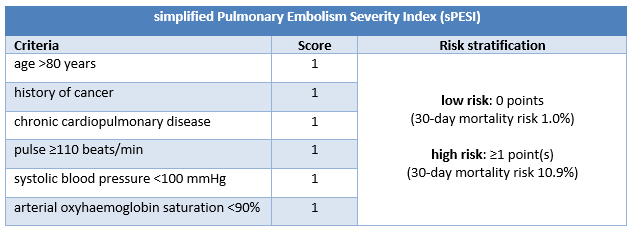
La función del VD evaluada mediante ecocardiografía y la prueba de troponina cardíaca se debe considerar en pacientes con una estratificación del riesgo PESI ≥3 o sPESI ≥1.[3]Konstantinides SV, Meyer G, Becattini C, et al. 2019 ESC guidelines for the diagnosis and management of acute pulmonary embolism developed in collaboration with the European Respiratory Society (ERS). Eur Heart J. 2020 Jan 21;41(4):543-603.
https://academic.oup.com/eurheartj/article/41/4/543/5556136
[19]Stevens SM, Woller SC, Baumann Kreuziger L, et al. Antithrombotic therapy for VTE disease: second update of the CHEST guideline and expert panel report. 2021 Dec;160(6):e545-608.
https://journal.chestnet.org/article/S0012-3692(21)01506-3/fulltext
http://www.ncbi.nlm.nih.gov/pubmed/34352278?tool=bestpractice.com
En pacientes con EP confirmada sin shock, ni hipotensión: la disfunción del VD es un factor predictivo de un resultado adverso y permite una mayor estratificación del riesgo; el aumento de niveles de troponina se asocian con un mayor riesgo de mortalidad a corto plazo, una mortalidad relacionada con la EP y eventos adversos graves.[176]Vanni S, Polidori G, Vergara R, et al. Prognostic value of ECG among patients with acute pulmonary embolism and normal blood pressure. Am J Med. 2009 Mar;122(3):257-64.
http://www.ncbi.nlm.nih.gov/pubmed/19272487?tool=bestpractice.com
[177]Jaff MR, McMurtry MS, Archer SL, et al. Management of massive and submassive pulmonary embolism, iliofemoral deep vein thrombosis, and chronic thromboembolic pulmonary hypertension: a scientific statement from the American Heart Association. Circulation. 2011 Apr 26;123(16):1788-830.
http://circ.ahajournals.org/content/123/16/1788.long
http://www.ncbi.nlm.nih.gov/pubmed/21422387?tool=bestpractice.com
[178]Weekes AJ, Thacker G, Troha D, et al. Diagnostic accuracy of right ventricular dysfunction markers in normotensive emergency department patients with acute pulmonary embolism. Ann Emerg Med. 2016 Sep;68(3):277-91.
http://www.ncbi.nlm.nih.gov/pubmed/26973178?tool=bestpractice.com
[208]Bajaj A, Saleeb M, Rathor P, et al. Prognostic value of troponins in acute nonmassive pulmonary embolism: a meta-analysis. Heart Lung. 2015 Jul-Aug;44(4):327-34.
http://www.ncbi.nlm.nih.gov/pubmed/25976228?tool=bestpractice.com
[209]Becattini C, Vedovati MC, Agnelli G. Prognostic value of troponins in acute pulmonary embolism: a meta-analysis. Circulation. 2007 Jul 24;116(4):427-33.
https://www.ahajournals.org/doi/10.1161/CIRCULATIONAHA.106.680421
http://www.ncbi.nlm.nih.gov/pubmed/17606843?tool=bestpractice.com
Pacientes de alto riesgo intermedio
Los pacientes con estratificación de riesgo PESI ≥III, o índice sPESI ≥1, con disfunción del VD y una prueba de troponina cardíaca positiva pertenecen a un grupo de riesgo intermedio alto.[3]Konstantinides SV, Meyer G, Becattini C, et al. 2019 ESC guidelines for the diagnosis and management of acute pulmonary embolism developed in collaboration with the European Respiratory Society (ERS). Eur Heart J. 2020 Jan 21;41(4):543-603.
https://academic.oup.com/eurheartj/article/41/4/543/5556136
Se puede indicar trombólisis de rescate en pacientes de riesgo intermedio a alto y en pacientes con otras características clínicas de insuficiencia cardiopulmonar (p. ej., frecuencia cardíaca, frecuencia respiratoria o presión venosa yugular elevadas) que han iniciado un tratamiento anticoagulante, y:[3]Konstantinides SV, Meyer G, Becattini C, et al. 2019 ESC guidelines for the diagnosis and management of acute pulmonary embolism developed in collaboration with the European Respiratory Society (ERS). Eur Heart J. 2020 Jan 21;41(4):543-603.
https://academic.oup.com/eurheartj/article/41/4/543/5556136
[19]Stevens SM, Woller SC, Baumann Kreuziger L, et al. Antithrombotic therapy for VTE disease: second update of the CHEST guideline and expert panel report. 2021 Dec;160(6):e545-608.
https://journal.chestnet.org/article/S0012-3692(21)01506-3/fulltext
http://www.ncbi.nlm.nih.gov/pubmed/34352278?tool=bestpractice.com
[210]Konstantinides SV, Barco S. Systemic thrombolytic therapy for acute pulmonary embolism: who is a candidate? Semin Respir Crit Care Med. 2017 Feb;38(1):56-65.
http://www.ncbi.nlm.nih.gov/pubmed/28208199?tool=bestpractice.com
Se están deteriorando (según la disminución de la PA sistólica, el aumento de la frecuencia cardíaca, el empeoramiento del intercambio de gases, los signos de perfusión inadecuada, el empeoramiento de la función del VD o el aumento de los biomarcadores cardíacos), pero aún no han desarrollado hipotensión
presentan signos de descompensación hemodinámica (p. ej., presión arterial [PA] sistólica <90 mmHg durante al menos 15 minutos, o caída de la PA sistólica de al menos 40 mmHg durante al menos 15 minutos con signos de hipoperfusión de órganos diana).
Considerar el riesgo de sangrado servirá para tomar una decisión informada acerca del tratamiento trombolítico.
Pacientes de bajo riesgo intermedio[3]Konstantinides SV, Meyer G, Becattini C, et al. 2019 ESC guidelines for the diagnosis and management of acute pulmonary embolism developed in collaboration with the European Respiratory Society (ERS). Eur Heart J. 2020 Jan 21;41(4):543-603.
https://academic.oup.com/eurheartj/article/41/4/543/5556136
Los pacientes normotensos con estratificación de riesgo PESI ≥III, o sPESI ≥1, con ecocardiograma y/o biomarcadores cardíacos negativos en la prueba de troponina se consideran de riesgo intermedio bajo.
Los pacientes de riesgo intermedio bajo deben ser hospitalizados (incluso en ausencia de disfunción del VD).
Sospecha de EP con shock o hipotensión
Los pacientes de riesgo alto (que presentan shock o hipotensión [es decir, PA sistólica <90 mmHg]) requieren tratamiento agresivo con terapia de soporte, reperfusión primaria y anticoagulación.
Se deben iniciar sin demora terapias de soporte y anticoagulación empírica (a menos que estén contraindicadas).[19]Stevens SM, Woller SC, Baumann Kreuziger L, et al. Antithrombotic therapy for VTE disease: second update of the CHEST guideline and expert panel report. 2021 Dec;160(6):e545-608.
https://journal.chestnet.org/article/S0012-3692(21)01506-3/fulltext
http://www.ncbi.nlm.nih.gov/pubmed/34352278?tool=bestpractice.com
La heparina no fraccionada (HNF) puede ser preferible en esta población; la mayoría de los estudios clínicos de terapias intervencionistas han utilizado heparina como componente anticoagulante del régimen.[3]Konstantinides SV, Meyer G, Becattini C, et al. 2019 ESC guidelines for the diagnosis and management of acute pulmonary embolism developed in collaboration with the European Respiratory Society (ERS). Eur Heart J. 2020 Jan 21;41(4):543-603.
https://academic.oup.com/eurheartj/article/41/4/543/5556136
Terapias de soporte
Deben seguirse los protocolos locales de reanimación.
Soporte respiratorio
Se debe administrar oxigenoterapia a alta concentración para alcanzar saturaciones de oxígeno de entre 94% y 98% (o de 88% a 92% en pacientes con riesgo de insuficiencia respiratoria hipercápnica).[211]O'Driscoll BR, Howard LS, Earis J, et al; British Thoracic Society Emergency Oxygen Guideline Group; BTS Emergency Oxygen Guideline Development Group. BTS guideline for oxygen use in adults in healthcare and emergency settings. Thorax. 2017 Jun;72(Suppl 1):ii1-90.
https://www.brit-thoracic.org.uk/document-library/clinical-information/oxygen/2017-emergency-oxygen-guideline/bts-guideline-for-oxygen-use-in-adults-in-healthcare-and-emergency-settings
http://www.ncbi.nlm.nih.gov/pubmed/28507176?tool=bestpractice.com
Puede que sea necesario intubar y ventilar mecánicamente en pacientes con insuficiencia respiratoria/hipoxemia grave. La ventilación mecánica puede ocasionar hipotensión, de modo que se deberá realizar una monitorización estrecha de la PA.
La terapia con ECMO se puede emplear en pacientes con EP de alto riesgo, generalmente junto con terapias de reperfusión.[201]Kobayashi T, Pugliese S, Sethi SS, et al. Contemporary management and outcomes of patients with high-risk pulmonary embolism. J Am Coll Cardiol. 2024 Jan 2;83(1):35-43.
http://www.ncbi.nlm.nih.gov/pubmed/38171708?tool=bestpractice.com
Fluidoterapia intravenosa
Si la presión arterial sistólica es <90 mmHg, debe administrarse fluidoterapia intravenosa. La insuficiencia aguda del VD que provoca un bajo gasto sistémico es la causa principal de muerte en pacientes con EP.[3]Konstantinides SV, Meyer G, Becattini C, et al. 2019 ESC guidelines for the diagnosis and management of acute pulmonary embolism developed in collaboration with the European Respiratory Society (ERS). Eur Heart J. 2020 Jan 21;41(4):543-603.
https://academic.oup.com/eurheartj/article/41/4/543/5556136
Los estudios indican que la expansión excesiva de volumen no ofrece ningún beneficio, e incluso puede empeorar la función del VD al causar una sobredistensión mecánica, o mediante mecanismos reflejos que deprimen la contractilidad. Sin embargo, puede que sea beneficiosa una sobrecarga líquida modesta (es decir, 500 ml de cristaloide) en pacientes con EP, un índice cardíaco bajo y una PA normal.[215]Mercat A, Diehl JL, Meyer G, et al. Hemodynamic effects of fluid loading in acute massive pulmonary embolism. Crit Care Med. 1999 Mar;27(3):540-4.
http://www.ncbi.nlm.nih.gov/pubmed/10199533?tool=bestpractice.com
Fármacos vasoactivos
Si la presión arterial sistólica es <90 mmHg, se deben administrar vasopresores. Con frecuencia es necesario el uso de vasopresores con (o durante el período de espera de) tratamientos farmacológicos, quirúrgicos o de reperfusión intervencionista.[3]Konstantinides SV, Meyer G, Becattini C, et al. 2019 ESC guidelines for the diagnosis and management of acute pulmonary embolism developed in collaboration with the European Respiratory Society (ERS). Eur Heart J. 2020 Jan 21;41(4):543-603.
https://academic.oup.com/eurheartj/article/41/4/543/5556136
La noradrenalina (norepinefrina) puede mejorar la función y la perfusión coronaria del ventrículo derecho.[3]Konstantinides SV, Meyer G, Becattini C, et al. 2019 ESC guidelines for the diagnosis and management of acute pulmonary embolism developed in collaboration with the European Respiratory Society (ERS). Eur Heart J. 2020 Jan 21;41(4):543-603.
https://academic.oup.com/eurheartj/article/41/4/543/5556136
Sin embargo, su uso probablemente debe limitarse a pacientes hipotensos.[3]Konstantinides SV, Meyer G, Becattini C, et al. 2019 ESC guidelines for the diagnosis and management of acute pulmonary embolism developed in collaboration with the European Respiratory Society (ERS). Eur Heart J. 2020 Jan 21;41(4):543-603.
https://academic.oup.com/eurheartj/article/41/4/543/5556136
La dobutamina mejora la contractilidad, provocando un aumento del volumen sistólico y el gasto cardíaco. No obstante, su efecto vasodilatador sistémico puede conducir a hipotensión.[3]Konstantinides SV, Meyer G, Becattini C, et al. 2019 ESC guidelines for the diagnosis and management of acute pulmonary embolism developed in collaboration with the European Respiratory Society (ERS). Eur Heart J. 2020 Jan 21;41(4):543-603.
https://academic.oup.com/eurheartj/article/41/4/543/5556136
La epinefrina (adrenalina) combina las propiedades beneficiosas de la noradrenalina (norepinefrina) (vasoconstricción con aumento de la perfusión del VD, inotropismo positivo) y la dobutamina (inotropismo positivo), pero sin los efectos vasodilatadores sistémicos de esta última.[216]Layish DT, Tapson VF. Pharmacologic hemodynamic support in massive pulmonary embolism. Chest. 1997 Jan;111(1):218-24.
http://www.ncbi.nlm.nih.gov/pubmed/8996020?tool=bestpractice.com
Reperfusión primaria en pacientes con shock o hipotensión
Terapia trombolítica sistémica
El tratamiento trombolítico sistémico se recomienda en pacientes con compromiso hemodinámico (shock, PA sistólica <90 mmHg, o necesidad de vasopresores para mantener la PA sistólica >90 mmHg), ya que este grupo de pacientes tiene una alta tasa de mortalidad.[3]Konstantinides SV, Meyer G, Becattini C, et al. 2019 ESC guidelines for the diagnosis and management of acute pulmonary embolism developed in collaboration with the European Respiratory Society (ERS). Eur Heart J. 2020 Jan 21;41(4):543-603.
https://academic.oup.com/eurheartj/article/41/4/543/5556136
[19]Stevens SM, Woller SC, Baumann Kreuziger L, et al. Antithrombotic therapy for VTE disease: second update of the CHEST guideline and expert panel report. 2021 Dec;160(6):e545-608.
https://journal.chestnet.org/article/S0012-3692(21)01506-3/fulltext
http://www.ncbi.nlm.nih.gov/pubmed/34352278?tool=bestpractice.com
[22]Ortel TL, Neumann I, Ageno W, et al. American Society of Hematology 2020 guidelines for management of venous thromboembolism: treatment of deep vein thrombosis and pulmonary embolism. Blood Adv. 2020 Aug 13;4(19):4693-738. Reaffirmed 2022.
https://ashpublications.org/bloodadvances/article/4/19/4693/463998/American-Society-of-Hematology-2020-Guidelines-for
http://www.ncbi.nlm.nih.gov/pubmed/33007077?tool=bestpractice.com
[124]Konstantinides SV, Barco S, Lankeit M, et al. Management of pulmonary embolism: an update. J Am Coll Cardiol. 2016 Mar 1;67(8):976-90.
http://www.onlinejacc.org/content/67/8/976
http://www.ncbi.nlm.nih.gov/pubmed/26916489?tool=bestpractice.com
[217]Zuo Z, Yue J, Dong BR, et al. Thrombolytic therapy for pulmonary embolism. Cochrane Database Syst Rev. 2021 Apr 15;4:CD004437.
https://www.cochranelibrary.com/cdsr/doi/10.1002/14651858.CD004437.pub6/full
http://www.ncbi.nlm.nih.gov/pubmed/33857326?tool=bestpractice.com
[218]Chatterjee S, Chakraborty A, Weinberg I, et al. Thrombolysis for pulmonary embolism and risk of all-cause mortality, major bleeding, and intracranial hemorrhage: a meta-analysis. JAMA. 2014 Jun 18;311(23):2414-21.
https://jamanetwork.com/journals/jama/fullarticle/1881311
http://www.ncbi.nlm.nih.gov/pubmed/24938564?tool=bestpractice.com
[219]Meyer G, Vicaut E, Danays T, et al; PEITHO Investigators. Fibrinolysis for patients with intermediate-risk pulmonary embolism. N Engl J Med. 2014 Apr 10;370(15):1402-11.
https://www.nejm.org/doi/10.1056/NEJMoa1302097
http://www.ncbi.nlm.nih.gov/pubmed/24716681?tool=bestpractice.com
[220]Kline JA, Hernandez-Nino J, Jones AE. Tenecteplase to treat pulmonary embolism in the emergency department. J Thromb Thrombolysis. 2007 Apr;23(2):101-5.
http://www.ncbi.nlm.nih.gov/pubmed/17221330?tool=bestpractice.com
[221]Tebbe U, Graf A, Kamke W, et al. Hemodynamic effects of double bolus reteplase versus alteplase infusion in massive pulmonary embolism. Am Heart J. 1999 Jul;138(1 pt 1):39-44.
http://www.ncbi.nlm.nih.gov/pubmed/10385761?tool=bestpractice.com
El American College of Chest Physicians (ACCP) recomienda el tratamiento trombolítico sistémico (a menos que esté contraindicado) utilizando una vena periférica para los pacientes con derrame pericárdico agudo asociado a hipotensión que no tengan un alto riesgo de sangrado. La ACCP no emite recomendaciones específicas sobre los fármacos de elección debido a la falta de datos comparativos.[19]Stevens SM, Woller SC, Baumann Kreuziger L, et al. Antithrombotic therapy for VTE disease: second update of the CHEST guideline and expert panel report. 2021 Dec;160(6):e545-608.
https://journal.chestnet.org/article/S0012-3692(21)01506-3/fulltext
http://www.ncbi.nlm.nih.gov/pubmed/34352278?tool=bestpractice.com
Los agentes trombolíticos de elección son la alteplasa o la reteplasa; la tenecteplasa es una opción alternativa.[219]Meyer G, Vicaut E, Danays T, et al; PEITHO Investigators. Fibrinolysis for patients with intermediate-risk pulmonary embolism. N Engl J Med. 2014 Apr 10;370(15):1402-11.
https://www.nejm.org/doi/10.1056/NEJMoa1302097
http://www.ncbi.nlm.nih.gov/pubmed/24716681?tool=bestpractice.com
[220]Kline JA, Hernandez-Nino J, Jones AE. Tenecteplase to treat pulmonary embolism in the emergency department. J Thromb Thrombolysis. 2007 Apr;23(2):101-5.
http://www.ncbi.nlm.nih.gov/pubmed/17221330?tool=bestpractice.com
[221]Tebbe U, Graf A, Kamke W, et al. Hemodynamic effects of double bolus reteplase versus alteplase infusion in massive pulmonary embolism. Am Heart J. 1999 Jul;138(1 pt 1):39-44.
http://www.ncbi.nlm.nih.gov/pubmed/10385761?tool=bestpractice.com
El tratamiento trombolítico sistémico se asocia a una menor mortalidad por todas las causas que la anticoagulación en solitario en pacientes con EP de alto riesgo (masiva) (EP aguda con hipotensión sostenida [es decir, PA sistólica <90 mmHg durante al menos 15 minutos]).[3]Konstantinides SV, Meyer G, Becattini C, et al. 2019 ESC guidelines for the diagnosis and management of acute pulmonary embolism developed in collaboration with the European Respiratory Society (ERS). Eur Heart J. 2020 Jan 21;41(4):543-603.
https://academic.oup.com/eurheartj/article/41/4/543/5556136
[217]Zuo Z, Yue J, Dong BR, et al. Thrombolytic therapy for pulmonary embolism. Cochrane Database Syst Rev. 2021 Apr 15;4:CD004437.
https://www.cochranelibrary.com/cdsr/doi/10.1002/14651858.CD004437.pub6/full
http://www.ncbi.nlm.nih.gov/pubmed/33857326?tool=bestpractice.com
[218]Chatterjee S, Chakraborty A, Weinberg I, et al. Thrombolysis for pulmonary embolism and risk of all-cause mortality, major bleeding, and intracranial hemorrhage: a meta-analysis. JAMA. 2014 Jun 18;311(23):2414-21.
https://jamanetwork.com/journals/jama/fullarticle/1881311
http://www.ncbi.nlm.nih.gov/pubmed/24938564?tool=bestpractice.com
[222]Marti C, John G, Konstantinides S, et al. Systemic thrombolytic therapy for acute pulmonary embolism: a systematic review and meta-analysis. Eur Heart J. 2015 Mar 7;36(10):605-14.
https://academic.oup.com/eurheartj/article/36/10/605/514452
http://www.ncbi.nlm.nih.gov/pubmed/24917641?tool=bestpractice.com
Lo ideal es que la EP se confirme mediante estudios por imágenes antes de administrar el tratamiento trombolítico.[124]Konstantinides SV, Barco S, Lankeit M, et al. Management of pulmonary embolism: an update. J Am Coll Cardiol. 2016 Mar 1;67(8):976-90.
http://www.onlinejacc.org/content/67/8/976
http://www.ncbi.nlm.nih.gov/pubmed/26916489?tool=bestpractice.com
Sin embargo, si el paciente se encuentra en riesgo de sufrir un paro cardíaco inminente, el tratamiento puede iniciarse únicamente por razones clínicas.[126]Gayen S, Katz A, Dikengil F, et al. Contemporary practice patterns and outcomes of systemic thrombolysis in acute pulmonary embolism. J Vasc Surg Venous Lymphat Disord. 2022 Sep;10(5):1119-27.
http://www.ncbi.nlm.nih.gov/pubmed/35714905?tool=bestpractice.com
El tratamiento trombolítico sistémico induce una rápida disolución de los coágulos y mejora la función del VD, el flujo sanguíneo pulmonar y la perfusión de los pulmones.[3]Konstantinides SV, Meyer G, Becattini C, et al. 2019 ESC guidelines for the diagnosis and management of acute pulmonary embolism developed in collaboration with the European Respiratory Society (ERS). Eur Heart J. 2020 Jan 21;41(4):543-603.
https://academic.oup.com/eurheartj/article/41/4/543/5556136
[222]Marti C, John G, Konstantinides S, et al. Systemic thrombolytic therapy for acute pulmonary embolism: a systematic review and meta-analysis. Eur Heart J. 2015 Mar 7;36(10):605-14.
https://academic.oup.com/eurheartj/article/36/10/605/514452
http://www.ncbi.nlm.nih.gov/pubmed/24917641?tool=bestpractice.com
En un metanálisis de pacientes con EP aguda, la trombólisis más heparina se asoció con una reducción significativa de la mortalidad a 30 días en comparación con la heparina en solitario (2.3% [24/1033] frente a 3.9% [40/1024], respectivamente; odds ratio [OR] agrupado 0.59, IC del 95%: 0.36 a 0.96, P = 0.03).[222]Marti C, John G, Konstantinides S, et al. Systemic thrombolytic therapy for acute pulmonary embolism: a systematic review and meta-analysis. Eur Heart J. 2015 Mar 7;36(10):605-14.
https://academic.oup.com/eurheartj/article/36/10/605/514452
http://www.ncbi.nlm.nih.gov/pubmed/24917641?tool=bestpractice.com
Sin embargo, la trombólisis se asocia a un riesgo significativamente mayor de sangrados mayores y menores, incluido el ictus hemorrágico.[217]Zuo Z, Yue J, Dong BR, et al. Thrombolytic therapy for pulmonary embolism. Cochrane Database Syst Rev. 2021 Apr 15;4:CD004437.
https://www.cochranelibrary.com/cdsr/doi/10.1002/14651858.CD004437.pub6/full
http://www.ncbi.nlm.nih.gov/pubmed/33857326?tool=bestpractice.com
[218]Chatterjee S, Chakraborty A, Weinberg I, et al. Thrombolysis for pulmonary embolism and risk of all-cause mortality, major bleeding, and intracranial hemorrhage: a meta-analysis. JAMA. 2014 Jun 18;311(23):2414-21.
https://jamanetwork.com/journals/jama/fullarticle/1881311
http://www.ncbi.nlm.nih.gov/pubmed/24938564?tool=bestpractice.com
[222]Marti C, John G, Konstantinides S, et al. Systemic thrombolytic therapy for acute pulmonary embolism: a systematic review and meta-analysis. Eur Heart J. 2015 Mar 7;36(10):605-14.
https://academic.oup.com/eurheartj/article/36/10/605/514452
http://www.ncbi.nlm.nih.gov/pubmed/24917641?tool=bestpractice.com
Un número superior de pacientes que recibían tratamiento trombolítico más heparina experimentaron un episodio de sangrado grave en comparación con los que recibían un tratamiento anticoagulante solo (9.9% [96/974] frente a 3.6% [35/961], respectivamente; OR 2.91, IC del 95%: 1.95 a 4.36).[222]Marti C, John G, Konstantinides S, et al. Systemic thrombolytic therapy for acute pulmonary embolism: a systematic review and meta-analysis. Eur Heart J. 2015 Mar 7;36(10):605-14.
https://academic.oup.com/eurheartj/article/36/10/605/514452
http://www.ncbi.nlm.nih.gov/pubmed/24917641?tool=bestpractice.com
La incidencia informada de hemorragia intracraniana o mortal fue de 1.7% en el grupo de trombólisis y de 0.3% en el grupo de anticoagulante.[222]Marti C, John G, Konstantinides S, et al. Systemic thrombolytic therapy for acute pulmonary embolism: a systematic review and meta-analysis. Eur Heart J. 2015 Mar 7;36(10):605-14.
https://academic.oup.com/eurheartj/article/36/10/605/514452
http://www.ncbi.nlm.nih.gov/pubmed/24917641?tool=bestpractice.com
Las contraindicaciones absolutas para la trombólisis incluyen: accidente cerebrovascular hemorrágico o accidente cerebrovascular de origen desconocido en cualquier momento; accidente cerebrovascular isquémico en los 6 meses anteriores; daño o neoplasias en el sistema nervioso central; traumatismo importante/cirugía/lesión en la cabeza reciente (en las 3 semanas anteriores); sangrado gastrointestinal (GI) durante el último mes; riesgo de sangrado conocido.[3]Konstantinides SV, Meyer G, Becattini C, et al. 2019 ESC guidelines for the diagnosis and management of acute pulmonary embolism developed in collaboration with the European Respiratory Society (ERS). Eur Heart J. 2020 Jan 21;41(4):543-603.
https://academic.oup.com/eurheartj/article/41/4/543/5556136
[223]Van de Werf F, Ardissino D, Betriu A, et al; task force on the management of acute myocardial infarction of the European Society of Cardiology. Management of acute myocardial infarction in patients presenting with ST-segment elevation. Eur Heart J. 2003 Jan;24(1):28-66.
https://academic.oup.com/eurheartj/article/24/1/28/562262
http://www.ncbi.nlm.nih.gov/pubmed/12559937?tool=bestpractice.com
Las contraindicaciones relativas para la trombólisis incluyen: accidente isquémico transitorio en los 6 meses anteriores; tratamiento anticoagulante oral; embarazo o primera semana tras el parto; reanimación traumática (en relación con este episodio de EP); hipertensión refractaria (PA sistólica >180 mmHg); hepatopatía avanzada; endocarditis infecciosa; úlcera péptica activa.[3]Konstantinides SV, Meyer G, Becattini C, et al. 2019 ESC guidelines for the diagnosis and management of acute pulmonary embolism developed in collaboration with the European Respiratory Society (ERS). Eur Heart J. 2020 Jan 21;41(4):543-603.
https://academic.oup.com/eurheartj/article/41/4/543/5556136
[223]Van de Werf F, Ardissino D, Betriu A, et al; task force on the management of acute myocardial infarction of the European Society of Cardiology. Management of acute myocardial infarction in patients presenting with ST-segment elevation. Eur Heart J. 2003 Jan;24(1):28-66.
https://academic.oup.com/eurheartj/article/24/1/28/562262
http://www.ncbi.nlm.nih.gov/pubmed/12559937?tool=bestpractice.com
El tratamiento trombolítico no suele recomendarse en pacientes hemodinámicamente estables con EP aguda.[3]Konstantinides SV, Meyer G, Becattini C, et al. 2019 ESC guidelines for the diagnosis and management of acute pulmonary embolism developed in collaboration with the European Respiratory Society (ERS). Eur Heart J. 2020 Jan 21;41(4):543-603.
https://academic.oup.com/eurheartj/article/41/4/543/5556136
[19]Stevens SM, Woller SC, Baumann Kreuziger L, et al. Antithrombotic therapy for VTE disease: second update of the CHEST guideline and expert panel report. 2021 Dec;160(6):e545-608.
https://journal.chestnet.org/article/S0012-3692(21)01506-3/fulltext
http://www.ncbi.nlm.nih.gov/pubmed/34352278?tool=bestpractice.com
En un ensayo aleatorizado doble ciego, el tratamiento trombolítico de reperfusión primaria más heparina en pacientes normotensos con EP de riesgo intermedio (disfunción ventricular derecha aguda y lesión miocárdica sin compromiso hemodinámico manifiesto) evitó la descompensación hemodinámica en comparación con la heparina en solitario, pero aumentó el riesgo de sangrado mayor y de accidente cerebrovascular.[219]Meyer G, Vicaut E, Danays T, et al; PEITHO Investigators. Fibrinolysis for patients with intermediate-risk pulmonary embolism. N Engl J Med. 2014 Apr 10;370(15):1402-11.
https://www.nejm.org/doi/10.1056/NEJMoa1302097
http://www.ncbi.nlm.nih.gov/pubmed/24716681?tool=bestpractice.com
Después de la trombólisis, se debe continuar con el tratamiento anticoagulante. Dependiendo del grado de preocupación por el sangrado posterior al procedimiento, se puede reanudar el tratamiento con HNF, seguido de la conversión a la terapia de fase de tratamiento cuando el riesgo de sangrado remite, o se puede iniciar inmediatamente la terapia de fase de tratamiento.
Embolectomía quirúrgica o terapia asistida por catéter
El tratamiento trombolítico sistémico aumenta el riesgo de sangrado, incluido el de sangrado intracraneal.[19]Stevens SM, Woller SC, Baumann Kreuziger L, et al. Antithrombotic therapy for VTE disease: second update of the CHEST guideline and expert panel report. 2021 Dec;160(6):e545-608.
https://journal.chestnet.org/article/S0012-3692(21)01506-3/fulltext
http://www.ncbi.nlm.nih.gov/pubmed/34352278?tool=bestpractice.com
[222]Marti C, John G, Konstantinides S, et al. Systemic thrombolytic therapy for acute pulmonary embolism: a systematic review and meta-analysis. Eur Heart J. 2015 Mar 7;36(10):605-14.
https://academic.oup.com/eurheartj/article/36/10/605/514452
http://www.ncbi.nlm.nih.gov/pubmed/24917641?tool=bestpractice.com
La embolectomía pulmonar quirúrgica y la terapia dirigida por catéter (que suele implicar una combinación de fragmentación mecánica y farmacoterapéutica del trombo) presentan probablemente un menor riesgo de sangrado que la terapia sistémica.[19]Stevens SM, Woller SC, Baumann Kreuziger L, et al. Antithrombotic therapy for VTE disease: second update of the CHEST guideline and expert panel report. 2021 Dec;160(6):e545-608.
https://journal.chestnet.org/article/S0012-3692(21)01506-3/fulltext
http://www.ncbi.nlm.nih.gov/pubmed/34352278?tool=bestpractice.com
[210]Konstantinides SV, Barco S. Systemic thrombolytic therapy for acute pulmonary embolism: who is a candidate? Semin Respir Crit Care Med. 2017 Feb;38(1):56-65.
http://www.ncbi.nlm.nih.gov/pubmed/28208199?tool=bestpractice.com
[224]Dolovich LR, Ginsberg JS, Douketis JD, et al. A meta-analysis comparing low-molecular-weight heparins with unfractionated heparin in the treatment of venous thromboembolism: examining some unanswered questions regarding location of treatment, product type, and dosing frequency. Arch Intern Med. 2000 Jan 24;160(2):181-8.
https://jamanetwork.com/journals/jamainternalmedicine/fullarticle/485206
http://www.ncbi.nlm.nih.gov/pubmed/10647756?tool=bestpractice.com
[225]Goldberg JB, Giri J, Kobayashi T, et al. Surgical management and mechanical circulatory support in high-risk pulmonary embolisms: historical context, current status, and future directions: a scientific statement from the American Heart Association. Circulation. 2023 Feb 28;147(9):e628-47.
https://www.ahajournals.org/doi/10.1161/CIR.0000000000001117
http://www.ncbi.nlm.nih.gov/pubmed/36688837?tool=bestpractice.com
[226]Harvey JJ, Huang S, Uberoi R. Catheter-directed therapies for the treatment of high risk (massive) and intermediate risk (submassive) acute pulmonary embolism. Cochrane Database Syst Rev. 2022 Aug 8;8(8):CD013083.
https://pmc.ncbi.nlm.nih.gov/articles/PMC9358724
http://www.ncbi.nlm.nih.gov/pubmed/35938605?tool=bestpractice.com
La embolectomía pulmonar quirúrgica se recomienda en pacientes en los que el tratamiento trombolítico sistémico ha fallado o está contraindicado de forma absoluta.[3]Konstantinides SV, Meyer G, Becattini C, et al. 2019 ESC guidelines for the diagnosis and management of acute pulmonary embolism developed in collaboration with the European Respiratory Society (ERS). Eur Heart J. 2020 Jan 21;41(4):543-603.
https://academic.oup.com/eurheartj/article/41/4/543/5556136
[225]Goldberg JB, Giri J, Kobayashi T, et al. Surgical management and mechanical circulatory support in high-risk pulmonary embolisms: historical context, current status, and future directions: a scientific statement from the American Heart Association. Circulation. 2023 Feb 28;147(9):e628-47.
https://www.ahajournals.org/doi/10.1161/CIR.0000000000001117
http://www.ncbi.nlm.nih.gov/pubmed/36688837?tool=bestpractice.com
Las tasas de mortalidad tras la embolectomía pulmonar oscilan entre el 4% y el 27%.[227]Fukuda I, Daitoku K. Surgical embolectomy for acute pulmonary thromboembolism. Ann Vasc Dis. 2017 Jun 25;10(2):107-14.
https://pmc.ncbi.nlm.nih.gov/articles/PMC5579785
http://www.ncbi.nlm.nih.gov/pubmed/29034035?tool=bestpractice.com
En una cohorte de pequeño tamaño muestral de pacientes que se sometieron a la embolectomía pulmonar quirúrgica para tromboembolia pulmonar masiva, la tasa de supervivencia a 10 años fue del 84%.[228]Fukuda I, Taniguchi S, Fukui K, et al. Improved outcome of surgical pulmonary embolectomy by aggressive intervention for critically ill patients. Ann Thorac Surg. 2011 Mar;91(3):728-32.
https://www.doi.org/10.1016/j.athoracsur.2010.10.086
http://www.ncbi.nlm.nih.gov/pubmed/21352987?tool=bestpractice.com
El tratamiento dirigido por catéter, que suele consistir en una combinación de fragmentación mecánica y farmacoterapéutica del trombo, puede considerarse para los pacientes con TEP aguda asociada a hipotensión que también presentan un alto riesgo de sangrado, un fracaso de la trombólisis sistémica o un shock que probablemente cause la muerte antes de que la trombólisis sistémica pueda surtir efecto (p. ej., en cuestión de horas), si se dispone de la experiencia y los recursos adecuados.[19]Stevens SM, Woller SC, Baumann Kreuziger L, et al. Antithrombotic therapy for VTE disease: second update of the CHEST guideline and expert panel report. 2021 Dec;160(6):e545-608.
https://journal.chestnet.org/article/S0012-3692(21)01506-3/fulltext
http://www.ncbi.nlm.nih.gov/pubmed/34352278?tool=bestpractice.com
La terapia dirigida por catéter utiliza una dosis menor de fármaco trombolítico (aproximadamente un tercio de la dosis completa del tratamiento trombolítico sistémico) y se cree que reduce el riesgo de sangrado en sitios remotos (p. ej., sangrado intracraneal o gastrointestinal).[19]Stevens SM, Woller SC, Baumann Kreuziger L, et al. Antithrombotic therapy for VTE disease: second update of the CHEST guideline and expert panel report. 2021 Dec;160(6):e545-608.
https://journal.chestnet.org/article/S0012-3692(21)01506-3/fulltext
http://www.ncbi.nlm.nih.gov/pubmed/34352278?tool=bestpractice.com
Un metanálisis de ensayos no aleatorizados de tratamientos asistidos por catéter informó una tasa de éxito clínico del 87% con un riesgo asociado de complicaciones mayores y menores de 2% y 8%, respectivamente.[229]Kuo WT, Gould MK, Louie JD, at al. Catheter-directed therapy for the treatment of massive pulmonary embolism: systematic review and meta-analysis of modern techniques. J Vasc Interv Radiol. 2009 Nov;20(11):1431-40.
http://www.ncbi.nlm.nih.gov/pubmed/19875060?tool=bestpractice.com
Las evidencias son limitadas por los estudios pequeños, el diseño de los estudios (es decir, no aleatorizados) y el uso de criterios de valoración de la eficacia intermedios.[226]Harvey JJ, Huang S, Uberoi R. Catheter-directed therapies for the treatment of high risk (massive) and intermediate risk (submassive) acute pulmonary embolism. Cochrane Database Syst Rev. 2022 Aug 8;8(8):CD013083.
https://pmc.ncbi.nlm.nih.gov/articles/PMC9358724
http://www.ncbi.nlm.nih.gov/pubmed/35938605?tool=bestpractice.com
[230]Jimenez D, Martin-Saborido C, Muriel A, et al. Efficacy and safety outcomes of recanalisation procedures in patients with acute symptomatic pulmonary embolism: systematic review and network meta-analysis. Thorax. 2018 May;73(5):464-71.
https://www.doi.org/10.1136/thoraxjnl-2017-210040
http://www.ncbi.nlm.nih.gov/pubmed/29133351?tool=bestpractice.com
Después de la terapia dirigida por catéter, se debe continuar con el tratamiento anticoagulante. Dependiendo del grado de preocupación por el sangrado posterior al procedimiento, se puede reanudar el tratamiento con HNF, seguido de la conversión a la terapia de fase de tratamiento cuando el riesgo de sangrado remite, o se puede iniciar inmediatamente la terapia de fase de tratamiento.
Anticoagulación: principios generales
La anticoagulación es el pilar de la terapia para el tratamiento de la mayoría de los pacientes con EP (incluida la terapia continua para aquellos con enfermedad grave que se someten a tratamientos intervencionistas). Los pacientes son tratados con anticoagulantes para:
El tratamiento anticoagulante para la tromboembolia venosa (TEV) se ha descrito en tres fases: inicio, tratamiento (también conocido como "a largo plazo") y prolongado.[3]Konstantinides SV, Meyer G, Becattini C, et al. 2019 ESC guidelines for the diagnosis and management of acute pulmonary embolism developed in collaboration with the European Respiratory Society (ERS). Eur Heart J. 2020 Jan 21;41(4):543-603.
https://academic.oup.com/eurheartj/article/41/4/543/5556136
[19]Stevens SM, Woller SC, Baumann Kreuziger L, et al. Antithrombotic therapy for VTE disease: second update of the CHEST guideline and expert panel report. 2021 Dec;160(6):e545-608.
https://journal.chestnet.org/article/S0012-3692(21)01506-3/fulltext
http://www.ncbi.nlm.nih.gov/pubmed/34352278?tool=bestpractice.com
[45]Mazzolai L, Ageno W, Alatri A, et al. Second consensus document on diagnosis and management of acute deep vein thrombosis: updated document elaborated by the ESC Working Group on aorta and peripheral vascular diseases and the ESC working group on pulmonary circulation and right ventricular function. Eur J Prev Cardiol. 2022 May 27;29(8):1248-63.
https://academic.oup.com/eurjpc/article/29/8/1248/6319853
http://www.ncbi.nlm.nih.gov/pubmed/34254133?tool=bestpractice.com
[231]Kearon C. A conceptual framework for two phases of anticoagulant treatment of venous thromboembolism. J Thromb Haemost. 2012 Apr;10(4):507-11.
https://www.jthjournal.org/action/showPdf
http://www.ncbi.nlm.nih.gov/pubmed/22497864?tool=bestpractice.com
Inicio (desde la sospecha diagnóstica hasta 5-21 días después del diagnóstico): los objetivos de la atención son detener el estado protrombótico activo e inhibir la propagación del trombo y la embolización
Tratamiento (desde el inicio hasta los 3 meses): los objetivos son prevenir nuevos trombos mientras se estabiliza el coágulo original y se realiza la trombólisis intrínseca
Prolongado (de 3 meses a indefinido): el objetivo es la prevención secundaria de un nuevo TEV
Los regímenes de tratamiento recomendados para los pacientes con EP han cambiado rápidamente a medida que se dispone de nuevos anticoagulantes. Se debe tener cuidado de minimizar el riesgo de hemorragia grave durante todo el período de tratamiento y vigilar el desarrollo de trombocitopenia inducida por heparina (TIH) si se utiliza HNF o heparina de bajo peso molecular (HBPM).[83]Turpie AG, Chin BS, Lip GY. ABC of antithrombotic therapy: venous thromboembolism: treatment strategies. BMJ. 2002 Oct 26;325(7370):948-50.
https://www.doi.org/10.1136/bmj.325.7370.948
[232]Turpie AG, Chin BS, Lip GY. Venous thromboembolism: pathophysiology, clinical features, and prevention. BMJ. 2002 Oct 19;325(7369):887-90.
https://pmc.ncbi.nlm.nih.gov/articles/PMC1124386
http://www.ncbi.nlm.nih.gov/pubmed/12386044?tool=bestpractice.com
Fase de inicio de la anticoagulación (desde la sospecha diagnóstica hasta los 21 días)
Los pacientes diagnosticados de EP (o que se sospecha de EP y tienen una alta probabilidad de enfermedad) deben recibir un anticoagulante basado en la estabilidad clínica y dosificado de acuerdo con la fase de inicio del tratamiento, a menos que esté contraindicado.[3]Konstantinides SV, Meyer G, Becattini C, et al. 2019 ESC guidelines for the diagnosis and management of acute pulmonary embolism developed in collaboration with the European Respiratory Society (ERS). Eur Heart J. 2020 Jan 21;41(4):543-603.
https://academic.oup.com/eurheartj/article/41/4/543/5556136
[19]Stevens SM, Woller SC, Baumann Kreuziger L, et al. Antithrombotic therapy for VTE disease: second update of the CHEST guideline and expert panel report. 2021 Dec;160(6):e545-608.
https://journal.chestnet.org/article/S0012-3692(21)01506-3/fulltext
http://www.ncbi.nlm.nih.gov/pubmed/34352278?tool=bestpractice.com
[233]Willoughby L, Adams DM, Evans RS, et al. Preemptive anticoagulation in patients with a high pretest probability of pulmonary embolism: are guidelines followed? Chest. 2018 May;153(5):1153-9.
http://www.ncbi.nlm.nih.gov/pubmed/29154971?tool=bestpractice.com
La elección del fármaco depende de factores del paciente, como la estabilidad clínica, el riesgo de sangrado, la función hepática, la función renal, el embarazo, la presencia de cáncer, la obesidad, los fármacos concomitantes que recibe el paciente y la capacidad de controlar las interacciones farmacológicas, el coste y el riesgo de sangrado. La elección también puede depender de las preferencias de cada médico o paciente o de las recomendaciones de las guía de práctica clínica locales.[19]Stevens SM, Woller SC, Baumann Kreuziger L, et al. Antithrombotic therapy for VTE disease: second update of the CHEST guideline and expert panel report. 2021 Dec;160(6):e545-608.
https://journal.chestnet.org/article/S0012-3692(21)01506-3/fulltext
http://www.ncbi.nlm.nih.gov/pubmed/34352278?tool=bestpractice.com
Si el tratamiento se inició antes de la confirmación diagnóstica y posteriormente se descarta la EP, se puede interrumpir la anticoagulación. En los pacientes con EP confirmada, la anticoagulación debe ajustarse a la dosis de la fase de tratamiento después de completar la fase de inicio, y debe continuar durante al menos 3 meses.[3]Konstantinides SV, Meyer G, Becattini C, et al. 2019 ESC guidelines for the diagnosis and management of acute pulmonary embolism developed in collaboration with the European Respiratory Society (ERS). Eur Heart J. 2020 Jan 21;41(4):543-603.
https://academic.oup.com/eurheartj/article/41/4/543/5556136
[19]Stevens SM, Woller SC, Baumann Kreuziger L, et al. Antithrombotic therapy for VTE disease: second update of the CHEST guideline and expert panel report. 2021 Dec;160(6):e545-608.
https://journal.chestnet.org/article/S0012-3692(21)01506-3/fulltext
http://www.ncbi.nlm.nih.gov/pubmed/34352278?tool=bestpractice.com
[124]Konstantinides SV, Barco S, Lankeit M, et al. Management of pulmonary embolism: an update. J Am Coll Cardiol. 2016 Mar 1;67(8):976-90.
http://www.onlinejacc.org/content/67/8/976
http://www.ncbi.nlm.nih.gov/pubmed/26916489?tool=bestpractice.com
Recomendaciones para la elección inicial del anticoagulante
La HNF se recomienda en caso de enfermedad grave/inestabilidad clínica cuando se puede utilizar la trombólisis, o si el paciente tiene un alto riesgo de sangrado.
En los pacientes estables, la elección del anticoagulante inicial está guiada por la elección del tratamiento a largo plazo más adecuado. Por lo general, se tratará de un anticoagulante oral directo (ACOD), pero hay excepciones para poblaciones específicas de pacientes.
Por lo general, se recomiendan los ACOD (por ejemplo, apixabán, edoxabán, rivaroxabán, dabigatrán) en lugar de los antagonistas de la vitamina K (generalmente warfarina). Si se opta por un ACOD, hay una fase de inicio con una dosis oral más alta (apixabán y rivaroxabán), o un tratamiento inicial con un anticoagulante parenteral durante 5-10 días mientras se establece el tratamiento (edoxabán y dabigatrán). A continuación, se realiza una monoterapia oral en la fase de tratamiento con la dosificación del agente elegido.
Para los pacientes en los que la warfarina es más adecuada, es necesario el tratamiento con HBPM, fondaparinux o HNF junto con la dosis inicial de warfarina en la fase de inicio, mientras se establece la anticoagulación terapéutica.
En los pacientes que presentan una embolia pulmonar masiva/inestabilidad clínica, se continúa el tratamiento inicial con HNF o HBPM durante 5-10 días mientras se establece el tratamiento con un ACOD o warfarina. A continuación, se realiza una monoterapia oral en la fase de tratamiento con la dosificación del agente elegido.
Fondaparinux, argatroban y bivalirudin generalmente se reservan para pacientes con TIH o aquellos con antecedentes de esta afección.[234]Kelton JG, Arnold DM, Bates SM. Nonheparin anticoagulants for heparin-induced thrombocytopenia. N Engl J Med. 2013 Feb 21;368(8):737-44.[235]Cuker A, Arepally GM, Chong BH, et al. American Society of Hematology 2018 guidelines for management of venous thromboembolism: heparin-induced thrombocytopenia. Blood Adv. 2018 Nov 27;2(22):3360-92.
https://pmc.ncbi.nlm.nih.gov/articles/PMC6258919
http://www.ncbi.nlm.nih.gov/pubmed/30482768?tool=bestpractice.com
Consideraciones para anticoagulantes específicos
ACOD
Los ACOD son tan eficaces como la HNF, la HBPM y la warfarina para el tratamiento del TEV, y generalmente se recomiendan sobre estos medicamentos fuera de poblaciones especiales.[236]EINSTEIN Investigators, Bauersachs R, Berkowitz SD, et al. Oral rivaroxaban for symptomatic venous thromboembolism. N Engl J Med. 2010 Dec 23;363(26):2499-510.
https://www.nejm.org/doi/pdf/10.1056/NEJMoa1007903
http://www.ncbi.nlm.nih.gov/pubmed/21128814?tool=bestpractice.com
No es necesario monitorizar el perfil de coagulación y las complicaciones hemorrágicas son similares o menores que las de la warfarina, pero hay una incidencia menor o similar de TEV..[237]Wang X, Ma Y, Hui X, et al. Oral direct thrombin inhibitors or oral factor Xa inhibitors versus conventional anticoagulants for the treatment of deep vein thrombosis. Cochrane Database Syst Rev. 2023 Apr 14;4(4):CD010956.
https://pmc.ncbi.nlm.nih.gov/articles/PMC10105633
http://www.ncbi.nlm.nih.gov/pubmed/37058421?tool=bestpractice.com
[238]Su X, Yan B, Wang L, et al. Comparative efficacy and safety of oral anticoagulants for the treatment of venous thromboembolism in the patients with different renal functions: a systematic review, pairwise and network meta-analysis. BMJ Open. 2022 Feb 21;12(2):e048619.
https://pmc.ncbi.nlm.nih.gov/articles/PMC8862458
http://www.ncbi.nlm.nih.gov/pubmed/35190410?tool=bestpractice.com
Todos tienen una vida media más larga que la HNF o la HBPM y una vida media más corta que la warfarina, y todos tienen un inicio de acción rápido.
Apixabán y rivaroxabán se inician con una dosis oral inicial más alta sin necesidad de tratamiento inicial con un anticoagulante parenteral. El edoxabán y el dabigatrán requieren terapia puente con un anticoagulante parenteral durante 5-10 días antes de la monoterapia oral.
Los ACOD no interactúan con los alimentos; sin embargo, presentan algunas interacciones farmacológicas. Las interacciones farmacológicas notables incluyen: inhibidores o inductores fuertes de la glucoproteína P (con edoxabán y dabigatrán); y potentes inhibidores o inductores de la glucoproteína P y el CYP3A4 (con apixabán y rivaroxabán).
Se han aprobado fármacos reversores específicos para dabigatrán (idarucizumab) y apixabán y rivaroxabán (factor de coagulación recombinante Xa [andexanet alfa]). La reversión de la warfarina, en el contexto de una hemorragia grave o potencialmente mortal, se recomienda con concentrados de vitamina K y complejo de protrombina.[239]Schulman S, Kearon C, Kakkar AK, et al. Dabigatran versus warfarin in the treatment of acute venous thromboembolism. N Engl J Med. 2009 Dec 10;361(24):2342-52.
https://www.nejm.org/doi/10.1056/NEJMoa0906598
http://www.ncbi.nlm.nih.gov/pubmed/19966341?tool=bestpractice.com
warfarina
En los pacientes que van a hacer la transición de la HNF, la HBPM o el fondaparinux a warfarina, la warfarina debe iniciarse el mismo día en que se inician estos fármacos, a menos que exista un riesgo muy alto de hemorragia. Si el riesgo de hemorragia es alto, se recomienda observar al paciente durante 1-2 días solo con HNF.
Se pueden utilizar tres estrategias para seleccionar la dosis inicial de warfarina:[240]International Warfarin Pharmacogenetics Consortium, Klein TE, Altman RB, et al. Estimation of the warfarin dose with clinical and pharmacogenetic data. N Engl J Med. 2009 Feb 19;360(8):753-64.
https://pmc.ncbi.nlm.nih.gov/articles/PMC2722908
http://www.ncbi.nlm.nih.gov/pubmed/19228618?tool=bestpractice.com
[241]Anderson JL, Horne BD, Stevens SM, et al. Randomized trial of genotype-guided versus standard warfarin dosing in patients initiating oral anticoagulation. Circulation. 2007 Nov 27;116(22):2563-70.
https://www.ahajournals.org/doi/10.1161/CIRCULATIONAHA.107.737312
http://www.ncbi.nlm.nih.gov/pubmed/17989110?tool=bestpractice.com
Un algoritmo clínico calcula la dosis estable y inicial estimada en función de varias características del paciente
un algoritmo genético calcula la dosis estable e inicial estimada en función de los resultados de pruebas genéticas como el genotipo CYP450-2C9 y el haplotipo VKOR-C1, así como de variables clínicas
Un enfoque de dosis fija utilizando nomogramas de iniciación.
Es probable que el uso de un nomograma individualizado para seleccionar la dosis inicial de warfarina, y para las titulaciones posteriores, dé lugar a mejores resultados que el inicio de una dosis fija, y se prefiere.[241]Anderson JL, Horne BD, Stevens SM, et al. Randomized trial of genotype-guided versus standard warfarin dosing in patients initiating oral anticoagulation. Circulation. 2007 Nov 27;116(22):2563-70.
https://www.ahajournals.org/doi/10.1161/CIRCULATIONAHA.107.737312
http://www.ncbi.nlm.nih.gov/pubmed/17989110?tool=bestpractice.com
[242]Kheiri B, Abdalla A, Haykal T, et al. Meta-analysis of genotype-guided versus standard dosing of vitamin K antagonists. Am J Cardiol. 2018 Apr 1;121(7):879-87.
http://www.ncbi.nlm.nih.gov/pubmed/29402419?tool=bestpractice.com
Existen pruebas que determinan el genotipo del paciente para las variantes del CYP2C9 y las variantes de la epóxido reductasa de vitamina K. Sin embargo, en general, esta información no ha conducido a una anticoagulación más rápida o segura en comparación con la dosis habitual. El genotipado es costoso y se tarda varios días en recibir los resultados.[243]Verhoef TI, Ragia G, de Boer A, et al. A randomized trial of genotype-guided dosing of acenocoumarol and phenprocoumon. N Engl J Med. 2013 Dec 12;369(24):2304-12.
https://www.nejm.org/doi/10.1056/NEJMoa1311388
http://www.ncbi.nlm.nih.gov/pubmed/24251360?tool=bestpractice.com
[244]Pirmohamed M, Burnside G, Eriksson N, et al. A randomized trial of genotype-guided dosing of warfarin. N Engl J Med. 2013 Dec 12;369(24):2294-303.
https://www.nejm.org/doi/10.1056/NEJMoa1311386
http://www.ncbi.nlm.nih.gov/pubmed/24251363?tool=bestpractice.com
[245]Kimmel SE, French B, Kasner SE, et al. A pharmacogenetic versus a clinical algorithm for warfarin dosing. N Engl J Med. 2013 Dec 12;369(24):2283-93.
https://pmc.ncbi.nlm.nih.gov/articles/PMC3942158
http://www.ncbi.nlm.nih.gov/pubmed/24251361?tool=bestpractice.com
[246]Zineh I, Pacanowski M, Woodcock J. Pharmacogenetics and coumarin dosing-recalibrating expectations. N Engl J Med. 2013 Dec 12;369(24):2273-5. Cuando esté disponible, puede ser preferible emplear un enfoque individualizado para el inicio de la warfarina. Hay una herramienta en línea disponible para ayudar con la dosificación de inicio de warfarina, que utiliza variables clínicas con o sin la adición de información genética.
WarfarinDosing.org: warfarin dosing
Opens in new window
Una vez que se inicia el tratamiento con warfarina, se continúa concomitantemente con el anticoagulante parenteral mientras se ajusta la dosis de warfarina. La dosificación posterior de warfarina se basa en la relación normalizada internacional (INR). El intervalo de la INR terapéutica es de 2-3 (objetivo 2.5, a menos que se utilice concomitantemente para la anticoagulación de válvulas cardíacas mecánicas). La HNF, la HBPM o el fondaparinux deben continuarse durante un mínimo de 5 días, y hasta que la INR sea de 2 o más durante al menos 24 horas, momento en el cual se puede suspender el anticoagulante parenteral.[19]Stevens SM, Woller SC, Baumann Kreuziger L, et al. Antithrombotic therapy for VTE disease: second update of the CHEST guideline and expert panel report. 2021 Dec;160(6):e545-608.
https://journal.chestnet.org/article/S0012-3692(21)01506-3/fulltext
http://www.ncbi.nlm.nih.gov/pubmed/34352278?tool=bestpractice.com
[247]Witt DM, Clark NP, Kaatz S, et al. Guidance for the practical management of warfarin therapy in the treatment of venous thromboembolism. J Thromb Thrombolysis. 2016 Jan;41(1):187-205.
https://pmc.ncbi.nlm.nih.gov/articles/PMC4715850
http://www.ncbi.nlm.nih.gov/pubmed/26780746?tool=bestpractice.com
Heparina
Se prefiere la HNF cuando se necesita un agente de acción corta debido a preocupaciones sobre el sangrado, y en la enfermedad grave/inestabilidad clínica cuando se puede utilizar la trombólisis. El tratamiento con HNF generalmente se inicia con un bolo de carga intravenoso basado en el peso, seguido inmediatamente por el inicio de una infusión continua basada en el peso. Requiere la monitorización del tiempo de tromboplastina parcial activada (TTPa) o de la actividad anti-Xa calibrada con heparina, que se utiliza para ajustar la dosis al intervalo objetivo.
La HBPM puede utilizarse en la fase de iniciación a la espera de la transición posterior a un ACOD (edoxabán o dabigatrán) o warfarina en la fase de tratamiento. La HBPM se dosifica por vía subcutánea en función del peso del paciente.
El recuento de plaquetas se mide regularmente durante el tratamiento con HNF o HBPM debido a la posibilidad de TIH como complicación.
Poblaciones específicas de pacientes
Enfermedad grave
Para los pacientes con EP de alto riesgo (masiva) o alta probabilidad clínica de EP con shock o hipotensión (es decir, PA sistólica <90 mmHg), en quienes se está planificando o considerando el tratamiento intervencionista, se prefiere la HNF intravenosa, ya que la mayoría de los estudios de terapias intervencionistas se realizaron con este anticoagulante. También se puede ajustar si es necesario durante la intervención y tiene una vida media relativamente corta si se produce una hemorragia.[3]Konstantinides SV, Meyer G, Becattini C, et al. 2019 ESC guidelines for the diagnosis and management of acute pulmonary embolism developed in collaboration with the European Respiratory Society (ERS). Eur Heart J. 2020 Jan 21;41(4):543-603.
https://academic.oup.com/eurheartj/article/41/4/543/5556136
[19]Stevens SM, Woller SC, Baumann Kreuziger L, et al. Antithrombotic therapy for VTE disease: second update of the CHEST guideline and expert panel report. 2021 Dec;160(6):e545-608.
https://journal.chestnet.org/article/S0012-3692(21)01506-3/fulltext
http://www.ncbi.nlm.nih.gov/pubmed/34352278?tool=bestpractice.com
[248]Stevens SM, Woller SC, Baumann Kreuziger L, et al. Antithrombotic therapy for VTE disease: compendium and review of CHEST guidelines 2012-2021. Chest. 2024 Aug;166(2):388-404.
https://journal.chestnet.org/article/S0012-3692(24)00292-7/fulltext
http://www.ncbi.nlm.nih.gov/pubmed/38458430?tool=bestpractice.com
Una vez estabilizado, el paciente puede pasar a un anticoagulante guiado por la elección de la terapia más adecuada a largo plazo.
Mayor riesgo de sangrado
Puede ser preferible tratar a pacientes que tienen un mayor riesgo de hemorragia (p. ej., cirugía reciente, ulceración péptica) con HNF intravenosa inicialmente porque tiene una vida media corta y su efecto se puede revertir rápidamente con protamina.[45]Mazzolai L, Ageno W, Alatri A, et al. Second consensus document on diagnosis and management of acute deep vein thrombosis: updated document elaborated by the ESC Working Group on aorta and peripheral vascular diseases and the ESC working group on pulmonary circulation and right ventricular function. Eur J Prev Cardiol. 2022 May 27;29(8):1248-63.
https://academic.oup.com/eurjpc/article/29/8/1248/6319853
http://www.ncbi.nlm.nih.gov/pubmed/34254133?tool=bestpractice.com
Una vez que está claro que se tolera la anticoagulación, se puede seleccionar un régimen de anticoagulación adecuado.
Cáncer activo
En pacientes con TEV y cáncer activo (trombosis asociada al cáncer), las guías de práctica clínica del ACCP y del National Institute for Health and Care Excellence (NICE) del Reino Unido recomiendan un ACOD (apixabán, edoxabán, rivaroxabán) en lugar de HBPM.[19]Stevens SM, Woller SC, Baumann Kreuziger L, et al. Antithrombotic therapy for VTE disease: second update of the CHEST guideline and expert panel report. 2021 Dec;160(6):e545-608.
https://journal.chestnet.org/article/S0012-3692(21)01506-3/fulltext
http://www.ncbi.nlm.nih.gov/pubmed/34352278?tool=bestpractice.com
[20]National Institute for Health and Care Excellence. Venous thromboembolic diseases: diagnosis, management and thrombophilia testing. Aug 2023 [internet publication].
https://www.nice.org.uk/guidance/ng158
La orientación de la American Society of Clinical Oncology sugiere el uso de HBPM, HNF, fondaparinux, rivaroxabán o apixabán para la anticoagulación inicial.[46]Key NS, Khorana AA, Kuderer NM, et al. Venous thromboembolism prophylaxis and treatment in patients with cancer: ASCO guideline update. J Clin Oncol. 2023 Jun 1;41(16):3063-71.
https://ascopubs.org/doi/full/10.1200/JCO.23.00294?role=tab
http://www.ncbi.nlm.nih.gov/pubmed/37075273?tool=bestpractice.com
Los DOAC (especialmente edoxabán y rivaroxabán) se asocian a un mayor riesgo de sangrado GI que las HBPM. En pacientes con cáncer GI luminal, la ACCP recomienda apixabán o HBPM como fármacos de elección.[19]Stevens SM, Woller SC, Baumann Kreuziger L, et al. Antithrombotic therapy for VTE disease: second update of the CHEST guideline and expert panel report. 2021 Dec;160(6):e545-608.
https://journal.chestnet.org/article/S0012-3692(21)01506-3/fulltext
http://www.ncbi.nlm.nih.gov/pubmed/34352278?tool=bestpractice.com
[249]Ageno W, Vedovati MC, Cohen A, et al. Bleeding with apixaban and dalteparin in patients with cancer-associated venous thromboembolism: results from the caravaggio study. Thromb Haemost. 2021 May;121(5):616-24.
http://www.ncbi.nlm.nih.gov/pubmed/33202447?tool=bestpractice.com
Insuficiencia renal
Para los pacientes con insuficiencia renal (es decir, aclaramiento de creatinina <30 ml/minuto), el régimen anticoagulante preferido es la HNF intravenosa o subcutánea, seguida de warfarina.
El apixabán está aprobado para el uso en la enfermedad renal grave y tiene resultados similares a la HNF seguida de warfarina, y representa una opción alternativa.[250]Ifeanyi J, See S. A review of the safety and efficacy of apixaban in patients with severe renal impairment. Sr Care Pharm. 2023 Mar 1;38(3):86-94.
http://www.ncbi.nlm.nih.gov/pubmed/36803700?tool=bestpractice.com
La HBPM tiene un aclaramiento renal impredecible entre los pacientes con insuficiencia renal. Para los pacientes con HBPM, generalmente no es necesario el monitoreo de laboratorio del efecto anticoagulante (es decir, mediante un ensayo de antifactor Xa), pero se debe considerar en pacientes con insuficiencia renal grave y aquellos con insuficiencia renal moderada si el uso es prolongado (es decir, >10 días).[251]Nutescu EA, Spinler SA, Wittkowsky A, et al. Low-molecular-weight heparins in renal impairment and obesity: available evidence and clinical practice recommendations across medical and surgical settings. Ann Pharmacother. 2009 Jun;43(6):1064-83.
http://www.ncbi.nlm.nih.gov/pubmed/19458109?tool=bestpractice.com
En general, no se recomiendan fondaparinux, edoxabán, rivaroxabán y dabigatrán en pacientes con insuficiencia renal grave, y los pacientes con aclaramiento de creatinina <25 a 30 ml/minuto se excluyeron de los ensayos aleatorizados controlados grandes. El apixabán, el edoxabán y el rivaroxabán se pueden usar en algunos pacientes con insuficiencia renal; sin embargo, consulte la orientación local, ya que las recomendaciones varían de un país a otro.
Deterioro hepático
En estos pacientes se recomienda la HNF o la HBPM, que deben superponerse con la warfarina a menos que haya cáncer.[19]Stevens SM, Woller SC, Baumann Kreuziger L, et al. Antithrombotic therapy for VTE disease: second update of the CHEST guideline and expert panel report. 2021 Dec;160(6):e545-608.
https://journal.chestnet.org/article/S0012-3692(21)01506-3/fulltext
http://www.ncbi.nlm.nih.gov/pubmed/34352278?tool=bestpractice.com
La warfarina debe usarse con precaución si la INR inicial está elevada; es posible que se prefiera la HBPM de duración prolongada.[21]Witt DM, Nieuwlaat R, Clark NP, et al. American Society of Hematology 2018 guidelines for management of venous thromboembolism: optimal management of anticoagulation therapy. Blood Adv. 2022 Jul 27;2(22):3257-91. Reaffirmed 2022.
https://ashpublications.org/bloodadvances/article/2/22/3257/16107/American-Society-of-Hematology-2018-guidelines-for
http://www.ncbi.nlm.nih.gov/pubmed/30482765?tool=bestpractice.com
[252]Ribic C, Crowther M. Thrombosis and anticoagulation in the setting of renal or liver disease. Hematology Am Soc Hematol Educ Program. 2016 Dec 2;2016(1):188-95.
https://pmc.ncbi.nlm.nih.gov/articles/PMC6142494
http://www.ncbi.nlm.nih.gov/pubmed/27913479?tool=bestpractice.com
Por lo general, no se recomiendan los ACOD en pacientes con insuficiencia hepática, especialmente en aquellos con insuficiencia moderada a grave (clase B o C de Child-Pugh).[19]Stevens SM, Woller SC, Baumann Kreuziger L, et al. Antithrombotic therapy for VTE disease: second update of the CHEST guideline and expert panel report. 2021 Dec;160(6):e545-608.
https://journal.chestnet.org/article/S0012-3692(21)01506-3/fulltext
http://www.ncbi.nlm.nih.gov/pubmed/34352278?tool=bestpractice.com
[45]Mazzolai L, Ageno W, Alatri A, et al. Second consensus document on diagnosis and management of acute deep vein thrombosis: updated document elaborated by the ESC Working Group on aorta and peripheral vascular diseases and the ESC working group on pulmonary circulation and right ventricular function. Eur J Prev Cardiol. 2022 May 27;29(8):1248-63.
https://academic.oup.com/eurjpc/article/29/8/1248/6319853
http://www.ncbi.nlm.nih.gov/pubmed/34254133?tool=bestpractice.com
Obesidad
La HNF o la HBPM son opciones para la fase de inicio del tratamiento en pacientes que viven con obesidad. El uso del peso corporal real es adecuado a la hora de calcular la dosis terapéutica en pacientes obesos. Por lo general, no es necesario realizar una monitorización en laboratorio del efecto anticoagulante de la HBPM (es decir, mediante un ensayo de antifactor Xa), pero se debe considerar en pacientes con obesidad de clase III (índice de masa corporal [IMC] 40 o superior).[21]Witt DM, Nieuwlaat R, Clark NP, et al. American Society of Hematology 2018 guidelines for management of venous thromboembolism: optimal management of anticoagulation therapy. Blood Adv. 2022 Jul 27;2(22):3257-91. Reaffirmed 2022.
https://ashpublications.org/bloodadvances/article/2/22/3257/16107/American-Society-of-Hematology-2018-guidelines-for
http://www.ncbi.nlm.nih.gov/pubmed/30482765?tool=bestpractice.com
[84]Gigante B, Tamargo J, Agewall S, et al. Update on antithrombotic therapy and body mass: a clinical consensus statement of the European Society of cardiology working group on cardiovascular pharmacotherapy and the European Society of cardiology working group on thrombosis. Eur Heart J Cardiovasc Pharmacother. 2024 Nov 6;10(7):614-45.
https://academic.oup.com/ehjcvp/article/10/7/614/7750039
http://www.ncbi.nlm.nih.gov/pubmed/39237457?tool=bestpractice.com
[251]Nutescu EA, Spinler SA, Wittkowsky A, et al. Low-molecular-weight heparins in renal impairment and obesity: available evidence and clinical practice recommendations across medical and surgical settings. Ann Pharmacother. 2009 Jun;43(6):1064-83.
http://www.ncbi.nlm.nih.gov/pubmed/19458109?tool=bestpractice.com
No se conoce un límite de peso para el uso de DOAC; sin embargo, no se han estudiado ampliamente en pacientes con pesos extremos. El Comité Científico y de Normalización de la Sociedad Internacional de Trombosis y Hemostasia recomienda evitar el dabigatrán y el edoxabán en pacientes con IMC >40 kg/m² o peso >120 kg dada la falta de datos de resultados clínicos. Para estos pacientes, se pueden considerar el rivaroxabán y el apixabán.[253]Martin KA, Beyer-Westendorf J, Davidson BL, et al. Use of direct oral anticoagulants in patients with obesity for treatment and prevention of venous thromboembolism: updated communication from the ISTH SSC subcommittee on control of anticoagulation. J Thromb Haemost. 2021 Aug;19(8):1874-82.
https://www.jthjournal.org/article/S1538-7836(22)01848-7/fulltext
http://www.ncbi.nlm.nih.gov/pubmed/34259389?tool=bestpractice.com
Dos estudios de cohortes grandes, retrospectivos y pareados mostraron resultados similares en pacientes que recibieron rivaroxabán, apixabán o dabigatrán versus warfarina, aunque no existen pruebas comparativas prospectivas.[254]Spyropoulos AC, Ashton V, Chen YW, et al. Rivaroxaban versus warfarin treatment among morbidly obese patients with venous thromboembolism: comparative effectiveness, safety, and costs. Thromb Res. 2019 Oct;182:159-66.
https://www.thrombosisresearch.com/article/S0049-3848(19)30351-2/fulltext
http://www.ncbi.nlm.nih.gov/pubmed/31493618?tool=bestpractice.com
[255]Coons JC, Albert L, Bejjani A, et al. Effectiveness and safety of direct oral anticoagulants versus warfarin in obese patients with acute venous thromboembolism. Pharmacotherapy. 2020 Mar;40(3):204-10.
http://www.ncbi.nlm.nih.gov/pubmed/31968126?tool=bestpractice.com
Si se utilizan ACOD en estos pacientes, se puede considerar una monitorización específica adecuada del fármaco, aunque existe evidencia limitada de que los niveles específicos del fármaco predicen resultados clínicos importantes.[84]Gigante B, Tamargo J, Agewall S, et al. Update on antithrombotic therapy and body mass: a clinical consensus statement of the European Society of cardiology working group on cardiovascular pharmacotherapy and the European Society of cardiology working group on thrombosis. Eur Heart J Cardiovasc Pharmacother. 2024 Nov 6;10(7):614-45.
https://academic.oup.com/ehjcvp/article/10/7/614/7750039
http://www.ncbi.nlm.nih.gov/pubmed/39237457?tool=bestpractice.com
Embarazo
Las mujeres que desarrollan TEV y que están embarazadas o pueden quedar embarazadas pueden recibir tratamiento con monoterapia subcutánea con HNF o HBPM.[256]Royal College of Obstetricians and Gynaecologists. Thrombosis and embolism during pregnancy and the puerperium: acute management (green-top guideline no. 37b). Apr 2015 [internet publication].
https://www.rcog.org.uk/guidance/browse-all-guidance/green-top-guidelines/thrombosis-and-embolism-during-pregnancy-and-the-puerperium-acute-management-green-top-guideline-no-37b
Debido a los cambios en la farmacodinámica de la HNF subcutánea durante el embarazo, se prefiere la HBPM.[19]Stevens SM, Woller SC, Baumann Kreuziger L, et al. Antithrombotic therapy for VTE disease: second update of the CHEST guideline and expert panel report. 2021 Dec;160(6):e545-608.
https://journal.chestnet.org/article/S0012-3692(21)01506-3/fulltext
http://www.ncbi.nlm.nih.gov/pubmed/34352278?tool=bestpractice.com
[257]Linnemann B, Scholz U, Rott H, et al. Treatment of pregnancy-associated venous thromboembolism - position paper from the Working Group in Women's Health of the Society of Thrombosis and Haemostasis (GTH). Vasa. 2016;45(2):103-18.
http://www.ncbi.nlm.nih.gov/pubmed/27058796?tool=bestpractice.com
No se recomienda la medición rutinaria de la actividad máxima de anti-Xa en pacientes embarazadas o posparto con HBPM, excepto en mujeres con peso corporal extremo (es decir, <50 kg or >90 kg) o con otros factores de complicación (p. ej., insuficiencia renal o TEV recurrente) que las ponen en alto riesgo.
Se sabe que la warfarina causa efectos teratogénicos cuando se usa durante el embarazo y debe evitarse.
Si se planea la lactancia materna, la HBPM es el fármaco de elección. La warfarina es una alternativa; se secreta mínimamente en la leche materna, pero existe una amplia experiencia clínica que sugiere que no hay efectos nocivos en el lactante.[197]Bates SM, Greer IA, Middeldorp S, et al. VTE, thrombophilia, antithrombotic therapy, and pregnancy. Antithrombotic therapy and prevention of thrombosis, 9th ed: American College of Chest Physicians evidence-based clinical practice guidelines. Chest. 2012 Feb;141(2 Suppl):e691S-736.
https://journal.chestnet.org/article/S0012-3692(12)60136-6/fulltext
http://www.ncbi.nlm.nih.gov/pubmed/22315276?tool=bestpractice.com
[258]Ageno W, Gallus AS, Wittkowsky A, et al. Oral anticoagulant therapy: antithrombotic therapy and prevention of thrombosis, 9th ed: American College of Chest Physicians evidence-based clinical practice guidelines. Chest. 2012 Feb;141(2 suppl):e44S-88S.
https://pmc.ncbi.nlm.nih.gov/articles/PMC3278051
http://www.ncbi.nlm.nih.gov/pubmed/22315269?tool=bestpractice.com
Se desconoce la seguridad de los ACOD en el embarazo y la lactancia y deben evitarse en ambas situaciones (pero se pueden utilizar en el período posparto si la paciente no está amamantando).
TIH
En pacientes con TIH, el anticoagulante recomendado es argatroban. También se han sugerido fondaparinux, apixabán, rivaroxabán y dabigatrán, aunque no están aprobados para pacientes con TIH activa.[234]Kelton JG, Arnold DM, Bates SM. Nonheparin anticoagulants for heparin-induced thrombocytopenia. N Engl J Med. 2013 Feb 21;368(8):737-44.[235]Cuker A, Arepally GM, Chong BH, et al. American Society of Hematology 2018 guidelines for management of venous thromboembolism: heparin-induced thrombocytopenia. Blood Adv. 2018 Nov 27;2(22):3360-92.
https://pmc.ncbi.nlm.nih.gov/articles/PMC6258919
http://www.ncbi.nlm.nih.gov/pubmed/30482768?tool=bestpractice.com
Se prefiere argatrobán para pacientes con TIH con alto riesgo de sangrado o insuficiencia renal. Véase el apartado Trombocitopenia asociada a heparina.
Fase de tratamiento de la anticoagulación (inicio a los 3 meses)
Las guías de práctica clínica de la ACCP recomiendan que los pacientes que no presentan una contraindicación reciban una fase de tratamiento de 3 meses de anticoagulación. Se recomiendan los ACOD en lugar de la warfarina.[19]Stevens SM, Woller SC, Baumann Kreuziger L, et al. Antithrombotic therapy for VTE disease: second update of the CHEST guideline and expert panel report. 2021 Dec;160(6):e545-608.
https://journal.chestnet.org/article/S0012-3692(21)01506-3/fulltext
http://www.ncbi.nlm.nih.gov/pubmed/34352278?tool=bestpractice.com
Durante la fase de tratamiento, el seguimiento y la reevaluación se basan en el nivel de riesgo de sangrado del paciente, las comorbilidades y el anticoagulante seleccionado.[19]Stevens SM, Woller SC, Baumann Kreuziger L, et al. Antithrombotic therapy for VTE disease: second update of the CHEST guideline and expert panel report. 2021 Dec;160(6):e545-608.
https://journal.chestnet.org/article/S0012-3692(21)01506-3/fulltext
http://www.ncbi.nlm.nih.gov/pubmed/34352278?tool=bestpractice.com
Los pacientes que toman edoxabán o dabigatrán deben permanecer con la misma dosis iniciada durante la fase de inicio, a menos que la función renal disminuya sustancialmente, lo que justifica la interrupción.[45]Mazzolai L, Ageno W, Alatri A, et al. Second consensus document on diagnosis and management of acute deep vein thrombosis: updated document elaborated by the ESC Working Group on aorta and peripheral vascular diseases and the ESC working group on pulmonary circulation and right ventricular function. Eur J Prev Cardiol. 2022 May 27;29(8):1248-63.
https://academic.oup.com/eurjpc/article/29/8/1248/6319853
http://www.ncbi.nlm.nih.gov/pubmed/34254133?tool=bestpractice.com
A los pacientes que toman apixabán y rivaroxabán se les debe ajustar la dosis a la dosis de la fase de tratamiento.[45]Mazzolai L, Ageno W, Alatri A, et al. Second consensus document on diagnosis and management of acute deep vein thrombosis: updated document elaborated by the ESC Working Group on aorta and peripheral vascular diseases and the ESC working group on pulmonary circulation and right ventricular function. Eur J Prev Cardiol. 2022 May 27;29(8):1248-63.
https://academic.oup.com/eurjpc/article/29/8/1248/6319853
http://www.ncbi.nlm.nih.gov/pubmed/34254133?tool=bestpractice.com
Los pacientes tratados con warfarina deben continuar con la monitorización de la INR. La frecuencia de las mediciones depende de la estabilidad de los valores de INR en cada visita. Por lo general, la INR se mide una o dos veces por semana después del ajuste inicial de la dosis, y el tiempo entre mediciones se extiende progresivamente si los valores permanecen dentro del intervalo. Se mantiene el intervalo objetivo de 2-3 (INR objetivo 2.5), a menos que se utilice concomitantemente para la anticoagulación de válvulas cardíacas mecánicas.[45]Mazzolai L, Ageno W, Alatri A, et al. Second consensus document on diagnosis and management of acute deep vein thrombosis: updated document elaborated by the ESC Working Group on aorta and peripheral vascular diseases and the ESC working group on pulmonary circulation and right ventricular function. Eur J Prev Cardiol. 2022 May 27;29(8):1248-63.
https://academic.oup.com/eurjpc/article/29/8/1248/6319853
http://www.ncbi.nlm.nih.gov/pubmed/34254133?tool=bestpractice.com
Si se usa HBPM prolongada (por ejemplo, en pacientes que no pueden tomar un medicamento oral, pacientes con cáncer con medicamentos concomitantes que tienen una interacción farmacológica significativa que impide el uso de ACOD, pacientes con una neoplasia maligna digestiva intraluminal y alto riesgo de hemorragia digestiva, y pacientes con hepatopatía grave donde no se pueden usar warfarina ni ACOD), la dosis depende del fármaco:
si se elige dalteparina, la dosis se reduce después de 1 mes
si se elige la enoxaparina, algunos expertos sugieren reducir la dosis inicial después de 1 mes, aunque esto se basa solo en la opinión, y se puede continuar con la dosis inicial.
La fase de tratamiento de la anticoagulación difiere en las pacientes embarazadas. Las pacientes con TEV asociado al embarazo se someten a anticoagulación en la fase de tratamiento durante al menos 3 meses, o hasta 6 semanas después del parto, lo que sea más largo.[256]Royal College of Obstetricians and Gynaecologists. Thrombosis and embolism during pregnancy and the puerperium: acute management (green-top guideline no. 37b). Apr 2015 [internet publication].
https://www.rcog.org.uk/guidance/browse-all-guidance/green-top-guidelines/thrombosis-and-embolism-during-pregnancy-and-the-puerperium-acute-management-green-top-guideline-no-37b
[257]Linnemann B, Scholz U, Rott H, et al. Treatment of pregnancy-associated venous thromboembolism - position paper from the Working Group in Women's Health of the Society of Thrombosis and Haemostasis (GTH). Vasa. 2016;45(2):103-18.
http://www.ncbi.nlm.nih.gov/pubmed/27058796?tool=bestpractice.com
Al final de esta fase en el postparto, se toman decisiones en función de si la paciente planea amamantar. Las guías de práctica clínica difieren en cuanto a ofrecer la anticoagulación prolongada para el TEV asociado con el embarazo, ya que existe un riesgo intermedio de TEV no provocado en el futuro.[22]Ortel TL, Neumann I, Ageno W, et al. American Society of Hematology 2020 guidelines for management of venous thromboembolism: treatment of deep vein thrombosis and pulmonary embolism. Blood Adv. 2020 Aug 13;4(19):4693-738. Reaffirmed 2022.
https://ashpublications.org/bloodadvances/article/4/19/4693/463998/American-Society-of-Hematology-2020-Guidelines-for
http://www.ncbi.nlm.nih.gov/pubmed/33007077?tool=bestpractice.com
[248]Stevens SM, Woller SC, Baumann Kreuziger L, et al. Antithrombotic therapy for VTE disease: compendium and review of CHEST guidelines 2012-2021. Chest. 2024 Aug;166(2):388-404.
https://journal.chestnet.org/article/S0012-3692(24)00292-7/fulltext
http://www.ncbi.nlm.nih.gov/pubmed/38458430?tool=bestpractice.com
Una vez que se ha completado la fase de tratamiento, todas las pacientes deben ser evaluadas para la terapia de fase prolongada.[19]Stevens SM, Woller SC, Baumann Kreuziger L, et al. Antithrombotic therapy for VTE disease: second update of the CHEST guideline and expert panel report. 2021 Dec;160(6):e545-608.
https://journal.chestnet.org/article/S0012-3692(21)01506-3/fulltext
http://www.ncbi.nlm.nih.gov/pubmed/34352278?tool=bestpractice.com
Fase prolongada de anticoagulación (de 3 meses a indefinido)
El objetivo de la continuación del tratamiento anticoagulante en la fase ampliada (es decir, más allá de los 3 primeros meses y sin fecha de interrupción programada) es la prevención secundaria de la TEV.
Las guías de práctica clínica de la ACCP recomiendan que los pacientes diagnosticados de EP en ausencia de provocación transitoria (EP no provocada o provocada por un factor de riesgo persistente) reciban anticoagulación en fase prolongada.[19]Stevens SM, Woller SC, Baumann Kreuziger L, et al. Antithrombotic therapy for VTE disease: second update of the CHEST guideline and expert panel report. 2021 Dec;160(6):e545-608.
https://journal.chestnet.org/article/S0012-3692(21)01506-3/fulltext
http://www.ncbi.nlm.nih.gov/pubmed/34352278?tool=bestpractice.com
A estos pacientes se les debe administrar un ACOD, a menos que esté contraindicado, en cuyo caso se les debe administrar warfarina.
No se recomienda la anticoagulación en fase prolongada en pacientes con EP que han sido diagnosticados en el contexto de un factor de riesgo mayor o menor transitorio.[19]Stevens SM, Woller SC, Baumann Kreuziger L, et al. Antithrombotic therapy for VTE disease: second update of the CHEST guideline and expert panel report. 2021 Dec;160(6):e545-608.
https://journal.chestnet.org/article/S0012-3692(21)01506-3/fulltext
http://www.ncbi.nlm.nih.gov/pubmed/34352278?tool=bestpractice.com
Las guías de práctica clínica del ACCP recomiendan el uso de dosis reducidas de apixabán o rivaroxabán para los pacientes que reciben estos fármacos; la elección de un fármaco y una dosis en particular deben tener en cuenta el IMC del paciente, la función renal y el cumplimiento de la pauta de dosificación.[19]Stevens SM, Woller SC, Baumann Kreuziger L, et al. Antithrombotic therapy for VTE disease: second update of the CHEST guideline and expert panel report. 2021 Dec;160(6):e545-608.
https://journal.chestnet.org/article/S0012-3692(21)01506-3/fulltext
http://www.ncbi.nlm.nih.gov/pubmed/34352278?tool=bestpractice.com
La decisión de iniciar o continuar el tratamiento prolongado debe basarse en la preferencia del paciente y en el riesgo previsto de TEV o sangrado recurrente.[19]Stevens SM, Woller SC, Baumann Kreuziger L, et al. Antithrombotic therapy for VTE disease: second update of the CHEST guideline and expert panel report. 2021 Dec;160(6):e545-608.
https://journal.chestnet.org/article/S0012-3692(21)01506-3/fulltext
http://www.ncbi.nlm.nih.gov/pubmed/34352278?tool=bestpractice.com
El uso continuado de la anticoagulación en fase prolongada debe reevaluarse al menos anualmente y en cualquier momento en que se produzca un cambio significativo en el estado de salud del paciente.[19]Stevens SM, Woller SC, Baumann Kreuziger L, et al. Antithrombotic therapy for VTE disease: second update of the CHEST guideline and expert panel report. 2021 Dec;160(6):e545-608.
https://journal.chestnet.org/article/S0012-3692(21)01506-3/fulltext
http://www.ncbi.nlm.nih.gov/pubmed/34352278?tool=bestpractice.com
La evidencia para continuar la terapia extendida más allá de los 4 años es incierta. El ACCP recomienda la toma de decisiones compartida, teniendo en cuenta los valores y preferencias del paciente. Se debe evaluar a los pacientes periódicamente en cuanto al riesgo de sangrado, la carga del tratamiento y cualquier cambio de valores y preferencias.[19]Stevens SM, Woller SC, Baumann Kreuziger L, et al. Antithrombotic therapy for VTE disease: second update of the CHEST guideline and expert panel report. 2021 Dec;160(6):e545-608.
https://journal.chestnet.org/article/S0012-3692(21)01506-3/fulltext
http://www.ncbi.nlm.nih.gov/pubmed/34352278?tool=bestpractice.com
EP provocada (factores de riesgo transitorios menores o mayores)
La anticoagulación se suspende después de un ciclo de al menos 3 meses. Existe consenso en que los pacientes que tienen una EP índice que se produce en el contexto de una provocación transitoria importante tienen un riesgo relativamente bajo de desarrollar TEV recurrente en los próximos 5 años, con estimaciones en el rango del 15%.[19]Stevens SM, Woller SC, Baumann Kreuziger L, et al. Antithrombotic therapy for VTE disease: second update of the CHEST guideline and expert panel report. 2021 Dec;160(6):e545-608.
https://journal.chestnet.org/article/S0012-3692(21)01506-3/fulltext
http://www.ncbi.nlm.nih.gov/pubmed/34352278?tool=bestpractice.com
En estos pacientes, se sugiere un ciclo de anticoagulación limitado en el tiempo de al menos 3 meses.[19]Stevens SM, Woller SC, Baumann Kreuziger L, et al. Antithrombotic therapy for VTE disease: second update of the CHEST guideline and expert panel report. 2021 Dec;160(6):e545-608.
https://journal.chestnet.org/article/S0012-3692(21)01506-3/fulltext
http://www.ncbi.nlm.nih.gov/pubmed/34352278?tool=bestpractice.com
La presencia de una trombofilia hereditaria no altera esta recomendación, y las guías de práctica clínica desaconsejan realizar pruebas de trombofilias en pacientes con una embolia pulmonar que se produce después de una provocación transitoria importante.[60]American Society of Hematology. Ten things physicians and patients should question. Choosing Wisely, an initiative of the ABIM Foundation, 2021.
https://web.archive.org/web/20230316185857/https://www.choosingwisely.org/societies/american-society-of-hematology
El riesgo de TEV recurrente es moderadamente mayor en los pacientes que sufren EP en el contexto de una provocación transitoria menor. Las guías de práctica clínica difieren en cuanto a ofrecer una anticoagulación prolongada para el TEV asociado con factores de riesgo transitorios menores que lo provocan.[22]Ortel TL, Neumann I, Ageno W, et al. American Society of Hematology 2020 guidelines for management of venous thromboembolism: treatment of deep vein thrombosis and pulmonary embolism. Blood Adv. 2020 Aug 13;4(19):4693-738. Reaffirmed 2022.
https://ashpublications.org/bloodadvances/article/4/19/4693/463998/American-Society-of-Hematology-2020-Guidelines-for
http://www.ncbi.nlm.nih.gov/pubmed/33007077?tool=bestpractice.com
[248]Stevens SM, Woller SC, Baumann Kreuziger L, et al. Antithrombotic therapy for VTE disease: compendium and review of CHEST guidelines 2012-2021. Chest. 2024 Aug;166(2):388-404.
https://journal.chestnet.org/article/S0012-3692(24)00292-7/fulltext
http://www.ncbi.nlm.nih.gov/pubmed/38458430?tool=bestpractice.com
EP no provocada (sin factor de riesgo identificable)
Los pacientes con una embolia pulmonar no provocada que han iniciado un tratamiento anticoagulante deben ser evaluados después de 3 meses para continuar el tratamiento.[19]Stevens SM, Woller SC, Baumann Kreuziger L, et al. Antithrombotic therapy for VTE disease: second update of the CHEST guideline and expert panel report. 2021 Dec;160(6):e545-608.
https://journal.chestnet.org/article/S0012-3692(21)01506-3/fulltext
http://www.ncbi.nlm.nih.gov/pubmed/34352278?tool=bestpractice.com
Para los pacientes con una primera EP no provocada que tienen un riesgo de sangrado bajo o moderado, se recomienda un tratamiento anticoagulante prolongado (sin fecha de interrupción programada y con una reevaluación del tratamiento en curso a intervalos regulares, como anualmente). Para aquellos pacientes con un alto riesgo de sangrado, se recomienda solo 3 meses de tratamiento.
Para los pacientes con una segunda EP no provocada que tienen un riesgo de sangrado bajo o moderado, se recomienda un tratamiento anticoagulante prolongado (sin fecha de finalización programada) durante 3 meses de tratamiento. Para aquellos pacientes con alto riesgo de sangrado, se recomienda solo 3 meses de tratamiento.
Muchos estudios han intentado identificar subgrupos de pacientes con TEV no provocado que no necesitan ser tratados indefinidamente con anticoagulación oral. Existe evidencia sólida de que el riesgo de TEV recurrente es mayor en los siguientes pacientes: sexo masculino; aquellos con un diagnóstico de TVP proximal (en comparación con TVP aislada en terneros); aquellos con evidencia ecográfica de coágulo residual; aquellos que tienen un aumento del dímero D 1 mes después de suspender un ciclo de 3 a 6 meses de anticoagulación oral; y aquellos que tuvieron una TVP no provocada.[19]Stevens SM, Woller SC, Baumann Kreuziger L, et al. Antithrombotic therapy for VTE disease: second update of the CHEST guideline and expert panel report. 2021 Dec;160(6):e545-608.
https://journal.chestnet.org/article/S0012-3692(21)01506-3/fulltext
http://www.ncbi.nlm.nih.gov/pubmed/34352278?tool=bestpractice.com
[45]Mazzolai L, Ageno W, Alatri A, et al. Second consensus document on diagnosis and management of acute deep vein thrombosis: updated document elaborated by the ESC Working Group on aorta and peripheral vascular diseases and the ESC working group on pulmonary circulation and right ventricular function. Eur J Prev Cardiol. 2022 May 27;29(8):1248-63.
https://academic.oup.com/eurjpc/article/29/8/1248/6319853
http://www.ncbi.nlm.nih.gov/pubmed/34254133?tool=bestpractice.com
Para ello, se han desarrollado varios modelos de evaluación de riesgos, como la puntuación DASH, el modelo de predicción de Viena y el modelo 'Men Continue and HER-DOO2'.[259]Kyrle PA, Eichinger S. Clinical scores to predict recurrence risk of venous thromboembolism. Thromb Haemost. 2012 Dec;108(6):1061-4.
http://www.ncbi.nlm.nih.gov/pubmed/22872143?tool=bestpractice.com
Este último modelo identifica un subconjunto de mujeres con bajo riesgo de TEV recurrente después de un evento inicial no provocado, y se publicó un estudio prospectivo de validación de este modelo.[260]Rodger MA, Le Gal G, Anderson DR, et al. Validating the HERDOO2 rule to guide treatment duration for women with unprovoked venous thrombosis: multinational prospective cohort management study. BMJ. 2017 Mar 17;356:j1065.
https://pmc.ncbi.nlm.nih.gov/articles/PMC6287588
http://www.ncbi.nlm.nih.gov/pubmed/28314711?tool=bestpractice.com
TEV asociado al cáncer
El cáncer representa una provocación persistente para el TEV hasta que se cura. Entre los pacientes a los que se les diagnostica EP y tienen un cáncer activo (p. ej., cáncer bajo cualquier forma de terapia activa o paliativa) existe un riesgo muy alto de TEV recurrente y se recomienda la anticoagulación indefinida. Las pautas recomiendan el uso de un ACOD (apixabán, edoxabán, rivaroxabán) o HBPM durante al menos los primeros 6 meses de tratamiento.[19]Stevens SM, Woller SC, Baumann Kreuziger L, et al. Antithrombotic therapy for VTE disease: second update of the CHEST guideline and expert panel report. 2021 Dec;160(6):e545-608.
https://journal.chestnet.org/article/S0012-3692(21)01506-3/fulltext
http://www.ncbi.nlm.nih.gov/pubmed/34352278?tool=bestpractice.com
[20]National Institute for Health and Care Excellence. Venous thromboembolic diseases: diagnosis, management and thrombophilia testing. Aug 2023 [internet publication].
https://www.nice.org.uk/guidance/ng158
Un ACOD (apixabán, edoxabán, rivaroxabán) o HBPM es el fármaco preferido para los pacientes con un mayor riesgo de sangrado, especialmente aquellos con cánceres gastrointestinales. Se prefiere la HBPM para aquellos con posibles interacciones farmacológicas con los ACOD.[19]Stevens SM, Woller SC, Baumann Kreuziger L, et al. Antithrombotic therapy for VTE disease: second update of the CHEST guideline and expert panel report. 2021 Dec;160(6):e545-608.
https://journal.chestnet.org/article/S0012-3692(21)01506-3/fulltext
http://www.ncbi.nlm.nih.gov/pubmed/34352278?tool=bestpractice.com
[249]Ageno W, Vedovati MC, Cohen A, et al. Bleeding with apixaban and dalteparin in patients with cancer-associated venous thromboembolism: results from the caravaggio study. Thromb Haemost. 2021 May;121(5):616-24.
http://www.ncbi.nlm.nih.gov/pubmed/33202447?tool=bestpractice.com
[261]Mai V, Tanguay VF, Guay CA, et al. DOAC compared to LMWH in the treatment of cancer related-venous thromboembolism: a systematic review and meta-analysis. J Thromb Thrombolysis. 2020 Oct;50(3):661-7.
http://www.ncbi.nlm.nih.gov/pubmed/32052314?tool=bestpractice.com
[262]Haykal T, Zayed Y, Deliwala S, et al. Direct oral anticoagulant versus low-molecular-weight heparin for treatment of venous thromboembolism in cancer patients: an updated meta-analysis of randomized controlled trials. Thromb Res. 2020 Oct;194:57-65.
http://www.ncbi.nlm.nih.gov/pubmed/32788122?tool=bestpractice.com
[263]Mulder FI, Bosch FTM, Young AM, et al. Direct oral anticoagulants for cancer-associated venous thromboembolism: a systematic review and meta-analysis. Blood. 2020 Sep 17;136(12):1433-41.
https://ashpublications.org/blood/article/136/12/1433/455308/Direct-oral-anticoagulants-for-cancer-associated
http://www.ncbi.nlm.nih.gov/pubmed/32396939?tool=bestpractice.com
Riesgo de sangrado
Al evaluar el riesgo de sangrado, se deben considerar los siguientes factores:[19]Stevens SM, Woller SC, Baumann Kreuziger L, et al. Antithrombotic therapy for VTE disease: second update of the CHEST guideline and expert panel report. 2021 Dec;160(6):e545-608.
https://journal.chestnet.org/article/S0012-3692(21)01506-3/fulltext
http://www.ncbi.nlm.nih.gov/pubmed/34352278?tool=bestpractice.com
edad >65 años
Sangrado anterior
Cáncer (especialmente cáncer gastrointestinal con ACOD)
Insuficiencia renal
insuficiencia hepática
Trombocitopenia
Accidente cerebrovascular anterior
Diabetes mellitus
Anemia
Terapia antiplaquetaria
Mal control de los anticoagulantes
Comorbilidad con capacidad funcional reducida
Cirugía reciente
Caídas frecuentes
consumo indebido de alcohol
uso de fármacos antiinflamatorios no esteroideos (AINE)
Hipertensión no controlada
Los pacientes sin ninguno de estos factores de riesgo se consideran de bajo riesgo; un factor de riesgo otorga un riesgo moderado al paciente; y dos o más factores de riesgo otorgan un riesgo alto al paciente.
No se sabe si los modelos de evaluación del riesgo de sangrado derivados de las poblaciones de fibrilación auricular son precisos en pacientes con EP. Se han desarrollado modelos de evaluación del riesgo de hemorragia específicos para TEV.[264]Guman NAM, Becking AL, Weijers SS, et al. Risk assessment tools for bleeding in patients with unprovoked venous thromboembolism: an analysis of the PLATO-VTE study. J Thromb Haemost. 2024 Sep;22(9):2470-81.
http://www.ncbi.nlm.nih.gov/pubmed/38866248?tool=bestpractice.com
[265]Badescu MC, Ciocoiu M, Badulescu OV, et al. Prediction of bleeding events using the VTE-BLEED risk score in patients with venous thromboembolism receiving anticoagulant therapy (Review). Exp Ther Med. 2021 Nov;22(5):1344.
https://pmc.ncbi.nlm.nih.gov/articles/PMC8495538
http://www.ncbi.nlm.nih.gov/pubmed/34630698?tool=bestpractice.com
[266]Nishimoto Y, Yamashita Y, Morimoto T, et al. Validation of the VTE-BLEED score's long-term performance for major bleeding in patients with venous thromboembolisms: from the COMMAND VTE registry. J Thromb Haemost. 2020 Mar;18(3):624-32.
https://www.jthjournal.org/article/S1538-7836(22)03797-7/fulltext
http://www.ncbi.nlm.nih.gov/pubmed/31785073?tool=bestpractice.com
Las interacciones farmacológicas pueden aumentar el riesgo de hemorragia en los pacientes que reciben anticoagulantes, y tanto las interacciones farmacodinámicas como las farmacocinéticas deben evaluarse exhaustivamente antes del inicio.
Filtros de la vena cava inferior (VCI)
Se puede colocar un filtro de la VCI en los pacientes:[3]Konstantinides SV, Meyer G, Becattini C, et al. 2019 ESC guidelines for the diagnosis and management of acute pulmonary embolism developed in collaboration with the European Respiratory Society (ERS). Eur Heart J. 2020 Jan 21;41(4):543-603.
https://academic.oup.com/eurheartj/article/41/4/543/5556136
[19]Stevens SM, Woller SC, Baumann Kreuziger L, et al. Antithrombotic therapy for VTE disease: second update of the CHEST guideline and expert panel report. 2021 Dec;160(6):e545-608.
https://journal.chestnet.org/article/S0012-3692(21)01506-3/fulltext
http://www.ncbi.nlm.nih.gov/pubmed/34352278?tool=bestpractice.com
[210]Konstantinides SV, Barco S. Systemic thrombolytic therapy for acute pulmonary embolism: who is a candidate? Semin Respir Crit Care Med. 2017 Feb;38(1):56-65.
http://www.ncbi.nlm.nih.gov/pubmed/28208199?tool=bestpractice.com
Con EP aguda y una contraindicación absoluta al tratamiento anticoagulante, como un sangrado mayor activo
Con embolia pulmonar (EP) recurrente confirmada a pesar de una anticoagulación adecuada.
Las guías de práctica clínica de la ACCP recomiendan el uso de un filtro de la VCI solo para pacientes con EP aguda (p. ej., diagnosticada en el último mes) y una contraindicación absoluta para el tratamiento anticoagulante (p. ej., sangrado grave activa, trombocitopenia grave, alto riesgo de sangrado, lesión del sistema nervioso central). El ACCP desaconseja el uso de filtros de la VCI además de la anticoagulación en pacientes con EP aguda.[19]Stevens SM, Woller SC, Baumann Kreuziger L, et al. Antithrombotic therapy for VTE disease: second update of the CHEST guideline and expert panel report. 2021 Dec;160(6):e545-608.
https://journal.chestnet.org/article/S0012-3692(21)01506-3/fulltext
http://www.ncbi.nlm.nih.gov/pubmed/34352278?tool=bestpractice.com
Otros consideran que las indicaciones relativas para el uso del filtro de la VCI incluyen la EP masiva con trombo venoso profundo residual en un paciente con riesgo de sufrir otra EP, un trombo iliofemoral o VCI flotante y una enfermedad cardiopulmonar grave y trombosis venosa profunda (TVP) (p. ej., cor pulmonale con hipertensión pulmonar).[267]American College of Radiology; Society of Interventional Radiology. ACR-SIR-SPR practice parameter for the performance of inferior vena cava (IVC) filter placement for the prevention of pulmonary embolism. 2021 [internet publication].
https://www.acr.org/clinical-resources/clinical-tools-and-reference/practice-parameters-and-technical-standards
En algunos centros se insertan filtros de la VCI intraoperatoriamente o en el postoperatorio inmediato en pacientes que se someten a embolectomía pulmonar quirúrgica.[268]Leacche M, Unic D, Goldhaber SZ, et al. Modern surgical treatment of massive pulmonary embolism: Results in 47 consecutive patients after rapid diagnosis and aggressive surgical approach. J Thorac Cardiovasc Surg. 2005 May;129(5):1018-23.
http://www.ncbi.nlm.nih.gov/pubmed/15867775?tool=bestpractice.com
[269]Aklog L, Williams CS, Byrne JG, et al. Acute pulmonary embolectomy: a contemporary approach. Circulation. 2002 Mar 26;105(12):1416-9.
http://circ.ahajournals.org/content/105/12/1416.long
http://www.ncbi.nlm.nih.gov/pubmed/11914247?tool=bestpractice.com
[270]Greelish JP, Leacche M, Solenkova NS, et al. Improved midterm outcomes for type A (central) pulmonary emboli treated surgically. J Thorac Cardiovasc Surg. 2011 Dec;142(6):1423-9.
https://www.jtcvs.org/article/S0022-5223(11)00280-7/fulltext
http://www.ncbi.nlm.nih.gov/pubmed/21481423?tool=bestpractice.com
La colocación del filtro de la VCI se debe realizar lo antes posible si es el único tratamiento que puede iniciarse. Existe poca evidencia disponible que sugiera el momento ideal para la colocación. Los estudios observacionales sugieren que la inserción de un filtro venoso podría reducir las tasas de mortalidad relacionadas con la EP en la fase aguda, pero con un aumento asociado del riesgo de TEV relacionado con el filtro.[271]Stein PD, Matta F, Keyes DC, et al. Impact of vena cava filters on in-hospital case fatality rate from pulmonary embolism. Am J Med. 2012 May;125(5):478-84.
https://www.amjmed.com/article/S0002-9343(11)00481-5/fulltext
http://www.ncbi.nlm.nih.gov/pubmed/22310013?tool=bestpractice.com
[272]Muriel A, Jiménez D, Aujesky D, et al. Survival effects of inferior vena cava filter in patients with acute symptomatic venous thromboembolism and a significant bleeding risk. J Am Coll Cardiol. 2014 Apr 29;63(16):1675-83.
http://www.ncbi.nlm.nih.gov/pubmed/24576432?tool=bestpractice.com
Las complicaciones relacionadas con los filtros de la vena cava inferior (VCI) permanentes son frecuentes, aunque rara vez son mortales.[272]Muriel A, Jiménez D, Aujesky D, et al. Survival effects of inferior vena cava filter in patients with acute symptomatic venous thromboembolism and a significant bleeding risk. J Am Coll Cardiol. 2014 Apr 29;63(16):1675-83.
http://www.ncbi.nlm.nih.gov/pubmed/24576432?tool=bestpractice.com
En general, se producen complicaciones tempranas (que incluyen la trombosis en el sitio de inserción) aproximadamente en el 10% de los pacientes. Las complicaciones tardías son más frecuentes, e incluyen trombosis venosa profunda (TVP) recurrente (aproximadamente el 20% de los pacientes) y el síndrome postrombótico (hasta el 40% de los pacientes).[273]Rajasekhar A, Streiff MB. Vena cava filters for management of venous thromboembolism: a clinical review. Blood Rev. 2013 Sep;27(5):225-41.
http://www.ncbi.nlm.nih.gov/pubmed/23932118?tool=bestpractice.com
[274]PREPIC Study Group. Eight-year follow-up of patients with permanent vena cava filters in the prevention of pulmonary embolism: the PREPIC (Prévention du Risque d'Embolie Pulmonaire par Interruption Cave) randomized study. Circulation. 2005 Jul 19;112(3):416-22.
http://circ.ahajournals.org/content/112/3/416.long
http://www.ncbi.nlm.nih.gov/pubmed/16009794?tool=bestpractice.com
[275]Johnson MS, Spies JB, Scott KT, et al. Predicting the safety and effectiveness of inferior vena cava filters (PRESERVE): outcomes at 12 months. J Vasc Surg Venous Lymphat Disord. 2023 May;11(3):573-85.e6.
https://www.jvsvenous.org/article/S2213-333X(22)00493-0/fulltext
http://www.ncbi.nlm.nih.gov/pubmed/36872169?tool=bestpractice.com
La oclusión de la vena cava inferior (VCI) afecta aproximadamente al 22% de los pacientes a los 5 años y al 33% a los 9 años, independientemente del uso y la duración de la anticoagulación.[274]PREPIC Study Group. Eight-year follow-up of patients with permanent vena cava filters in the prevention of pulmonary embolism: the PREPIC (Prévention du Risque d'Embolie Pulmonaire par Interruption Cave) randomized study. Circulation. 2005 Jul 19;112(3):416-22.
http://circ.ahajournals.org/content/112/3/416.long
http://www.ncbi.nlm.nih.gov/pubmed/16009794?tool=bestpractice.com
La anticoagulación posterior al filtro se debe considerar según cada caso, de acuerdo con las contraindicaciones relativas y absolutas.[276]Decousus H, Leizorovicz A, Parent F, et al; Prévention du Risque d'Embolie Pulmonaire par Interruption Cave Study Group. A clinical trial of vena caval filters in the prevention of pulmonary embolism in patients with proximal deep-vein thrombosis. N Engl J Med. 1998 Feb 12;338(7):409-15.
https://www.nejm.org/doi/10.1056/NEJM199802123380701
http://www.ncbi.nlm.nih.gov/pubmed/9459643?tool=bestpractice.com
La anticoagulación debe iniciarse si se resuelve la contraindicación o si un análisis de los riesgos/beneficios sugiere que esta es una medida razonable.[19]Stevens SM, Woller SC, Baumann Kreuziger L, et al. Antithrombotic therapy for VTE disease: second update of the CHEST guideline and expert panel report. 2021 Dec;160(6):e545-608.
https://journal.chestnet.org/article/S0012-3692(21)01506-3/fulltext
http://www.ncbi.nlm.nih.gov/pubmed/34352278?tool=bestpractice.com
Cuando se utilizan filtros recuperables, deben retirarse si se ha instaurado la anticoagulación y una vez que se tolera claramente.[3]Konstantinides SV, Meyer G, Becattini C, et al. 2019 ESC guidelines for the diagnosis and management of acute pulmonary embolism developed in collaboration with the European Respiratory Society (ERS). Eur Heart J. 2020 Jan 21;41(4):543-603.
https://academic.oup.com/eurheartj/article/41/4/543/5556136
Hospitalización frente a tratamiento ambulatorio
Si bien históricamente se ha ofrecido hospitalización a la mayoría de los pacientes con EP, existen datos convincentes de que los pacientes con bajo riesgo de desenlaces más desfavorables pueden tratarse como pacientes ambulatorios, teniendo en cuenta las circunstancias personales del paciente, y siempre que se cumplan todos los siguientes criterios:[19]Stevens SM, Woller SC, Baumann Kreuziger L, et al. Antithrombotic therapy for VTE disease: second update of the CHEST guideline and expert panel report. 2021 Dec;160(6):e545-608.
https://journal.chestnet.org/article/S0012-3692(21)01506-3/fulltext
http://www.ncbi.nlm.nih.gov/pubmed/34352278?tool=bestpractice.com
[207]Howard LSGE, Barden S, Condliffe R, et al. British Thoracic Society guideline for the initial outpatient management of pulmonary embolism (PE). Thorax. 2018 Jul;73(suppl 2):ii1-29.
https://thorax.bmj.com/content/73/Suppl_2/ii1.long
Clínicamente estable con buena reserva cardiopulmonar.
No hay contraindicaciones para la anticoagulación como sangrado reciente, enfermedad renal o hepática grave o trombocitopenia grave (es decir, <50,000/mm³).
Ausencia de factores de riesgo de hemorragia que requieran una observación minuciosa en el hospital (p. ej., hepatopatía crónica con o sin várices, hemorragia digestiva reciente o anterior, trastorno hemorrágico, neoplasia maligna, accidente cerebrovascular reciente o hemorragia intracraneal previa).
Cumplimiento esperado del tratamiento.
El paciente se siente lo suficientemente bien como para seguir el tratamiento en su casa.
Sin enfermedades concomitantes que requieran hospitalización.
Los pacientes a los que se les diagnostica incidentalmente una EP asintomática deben recibir la misma anticoagulación inicial y a largo plazo que aquellos con una EP sintomática comparable.[19]Stevens SM, Woller SC, Baumann Kreuziger L, et al. Antithrombotic therapy for VTE disease: second update of the CHEST guideline and expert panel report. 2021 Dec;160(6):e545-608.
https://journal.chestnet.org/article/S0012-3692(21)01506-3/fulltext
http://www.ncbi.nlm.nih.gov/pubmed/34352278?tool=bestpractice.com
Los criterios del Registro Informatizado de la Enfermedad Trombo Embólica venosa (RIETE) y HESTIA pueden ser de ayuda para seleccionar a los pacientes (con TEV con bajo riesgo de sufrir resultados adversos) que podrían tratarse de forma ambulatoria.[207]Howard LSGE, Barden S, Condliffe R, et al. British Thoracic Society guideline for the initial outpatient management of pulmonary embolism (PE). Thorax. 2018 Jul;73(suppl 2):ii1-29.
https://thorax.bmj.com/content/73/Suppl_2/ii1.long
[277]Trujillo-Santos J, Lozano F, Lorente MA, et al. A prognostic score to identify low-risk outpatients with acute deep vein thrombosis in the lower limbs. Am J Med. 2015 Jan;128(1):90.e9-15.
https://www.doi.org/10.1016/j.amjmed.2014.08.023
http://www.ncbi.nlm.nih.gov/pubmed/25242230?tool=bestpractice.com
[278]Zondag W, Vingerhoets LM, Durian MF, et al. Hestia criteria can safely select patients with pulmonary embolism for outpatient treatment irrespective of right ventricular function. J Thromb Haemost. 2013 Apr;11(4):686-92.
https://www.doi.org/10.1111/jth.12146
http://www.ncbi.nlm.nih.gov/pubmed/23336721?tool=bestpractice.com
[279]Weeda ER, Kohn CG, Peacock WF, et al. External Validation of the Hestia Criteria for Identifying Acute Pulmonary Embolism Patients at Low Risk of Early Mortality. Clin Appl Thromb Hemost. 2017 Oct;23(7):769-774.
https://www.doi.org/10.1177/1076029616651147
http://www.ncbi.nlm.nih.gov/pubmed/27225840?tool=bestpractice.com
Terapia antiplaquetaria
Si la decisión es suspender la anticoagulación en fase prolongada en pacientes con una EP proximal no provocada, las guías de práctica clínica del ACCP recomiendan ácido acetilsalicílico en dosis bajas (a menos que esté contraindicado) para prevenir el TEV recurrente.[19]Stevens SM, Woller SC, Baumann Kreuziger L, et al. Antithrombotic therapy for VTE disease: second update of the CHEST guideline and expert panel report. 2021 Dec;160(6):e545-608.
https://journal.chestnet.org/article/S0012-3692(21)01506-3/fulltext
http://www.ncbi.nlm.nih.gov/pubmed/34352278?tool=bestpractice.com
[280]Peñaloza-Martínez E, Demelo-Rodríguez P, Proietti M, Update on extended treatment for venous thromboembolism. Ann Med. 2018 Dec;50(8):666-74.
https://www.tandfonline.com/doi/10.1080/07853890.2018.1538564
[281]Becattini C, Agnelli G, Schenone A, et al. Aspirin for preventing the recurrence of venous thromboembolism. N Engl J Med. 2012 May 24;366(21):1959-67.
https://www.nejm.org/doi/10.1056/NEJMoa1114238
http://www.ncbi.nlm.nih.gov/pubmed/22621626?tool=bestpractice.com
Los beneficios del uso del ácido acetilsalicílico deben sopesarse con el riesgo de sangrado y los inconvenientes de su uso.[280]Peñaloza-Martínez E, Demelo-Rodríguez P, Proietti M, Update on extended treatment for venous thromboembolism. Ann Med. 2018 Dec;50(8):666-74.
https://www.tandfonline.com/doi/10.1080/07853890.2018.1538564
[281]Becattini C, Agnelli G, Schenone A, et al. Aspirin for preventing the recurrence of venous thromboembolism. N Engl J Med. 2012 May 24;366(21):1959-67.
https://www.nejm.org/doi/10.1056/NEJMoa1114238
http://www.ncbi.nlm.nih.gov/pubmed/22621626?tool=bestpractice.com
El ácido acetilsalicílico, sin embargo, no debe considerarse una alternativa razonable para los pacientes que están dispuestos a someterse a un tratamiento anticoagulante prolongado, ya que el ácido acetilsalicílico es menos eficaz. En cualquier caso, el uso del ácido acetilsalicílico debe ser reevaluado cuando los pacientes interrumpen el tratamiento anticoagulante, ya que podría haberse interrumpido cuando se inició el tratamiento anticoagulante.[19]Stevens SM, Woller SC, Baumann Kreuziger L, et al. Antithrombotic therapy for VTE disease: second update of the CHEST guideline and expert panel report. 2021 Dec;160(6):e545-608.
https://journal.chestnet.org/article/S0012-3692(21)01506-3/fulltext
http://www.ncbi.nlm.nih.gov/pubmed/34352278?tool=bestpractice.com
Pacientes con TEV recurrente en tratamiento anticoagulante
La TEV recurrente es inusual entre los pacientes que reciben tratamiento anticoagulante a dosis terapéuticas, con la excepción del cáncer (7% a 9% de recurrencia en terapia con HBPM).[3]Konstantinides SV, Meyer G, Becattini C, et al. 2019 ESC guidelines for the diagnosis and management of acute pulmonary embolism developed in collaboration with the European Respiratory Society (ERS). Eur Heart J. 2020 Jan 21;41(4):543-603.
https://academic.oup.com/eurheartj/article/41/4/543/5556136
[19]Stevens SM, Woller SC, Baumann Kreuziger L, et al. Antithrombotic therapy for VTE disease: second update of the CHEST guideline and expert panel report. 2021 Dec;160(6):e545-608.
https://journal.chestnet.org/article/S0012-3692(21)01506-3/fulltext
http://www.ncbi.nlm.nih.gov/pubmed/34352278?tool=bestpractice.com
[282]Posch F, Königsbrügge O, Zielinski C, et al. Treatment of venous thromboembolism in patients with cancer: a network meta-analysis comparing efficacy and safety of anticoagulants. Thromb Res. 2015 Sep;136(3):582-9.
https://www.doi.org/10.1016/j.thromres.2015.07.011
http://www.ncbi.nlm.nih.gov/pubmed/26210891?tool=bestpractice.com
Además de establecer definitivamente la presencia de EP recurrente, se deberá considerar el cumplimiento del tratamiento anticoagulante o la presencia de neoplasia maligna subyacente.[19]Stevens SM, Woller SC, Baumann Kreuziger L, et al. Antithrombotic therapy for VTE disease: second update of the CHEST guideline and expert panel report. 2021 Dec;160(6):e545-608.
https://journal.chestnet.org/article/S0012-3692(21)01506-3/fulltext
http://www.ncbi.nlm.nih.gov/pubmed/34352278?tool=bestpractice.com
Las guías de práctica clínica del ACCP recomiendan un cambio temporal a HBPM (durante al menos 1 mes) para los pacientes con EP recurrente que se piense que cumplen con un anticoagulante no HBPM (o dentro del rango terapéutico si reciben warfarina).[19]Stevens SM, Woller SC, Baumann Kreuziger L, et al. Antithrombotic therapy for VTE disease: second update of the CHEST guideline and expert panel report. 2021 Dec;160(6):e545-608.
https://journal.chestnet.org/article/S0012-3692(21)01506-3/fulltext
http://www.ncbi.nlm.nih.gov/pubmed/34352278?tool=bestpractice.com
Aumentar la dosis de HBPM (de un cuarto a un tercio) es adecuado para pacientes con una EP recurrente que hayan estado recibiendo HBPM.[19]Stevens SM, Woller SC, Baumann Kreuziger L, et al. Antithrombotic therapy for VTE disease: second update of the CHEST guideline and expert panel report. 2021 Dec;160(6):e545-608.
https://journal.chestnet.org/article/S0012-3692(21)01506-3/fulltext
http://www.ncbi.nlm.nih.gov/pubmed/34352278?tool=bestpractice.com
Puede colocarse un filtro de la VCI en pacientes con EP recurrente confirmada a pesar de una anticoagulación adecuada; sin embargo, la evidencia directa que respalda esta intervención es muy limitada.[3]Konstantinides SV, Meyer G, Becattini C, et al. 2019 ESC guidelines for the diagnosis and management of acute pulmonary embolism developed in collaboration with the European Respiratory Society (ERS). Eur Heart J. 2020 Jan 21;41(4):543-603.
https://academic.oup.com/eurheartj/article/41/4/543/5556136
[210]Konstantinides SV, Barco S. Systemic thrombolytic therapy for acute pulmonary embolism: who is a candidate? Semin Respir Crit Care Med. 2017 Feb;38(1):56-65.
http://www.ncbi.nlm.nih.gov/pubmed/28208199?tool=bestpractice.com
Las complicaciones relacionadas con los filtros de la VCI permanentes son frecuentes, aunque rara vez son mortales.[272]Muriel A, Jiménez D, Aujesky D, et al. Survival effects of inferior vena cava filter in patients with acute symptomatic venous thromboembolism and a significant bleeding risk. J Am Coll Cardiol. 2014 Apr 29;63(16):1675-83.
http://www.ncbi.nlm.nih.gov/pubmed/24576432?tool=bestpractice.com
En general, se producen complicaciones tempranas (que incluyen la trombosis en el sitio de inserción) aproximadamente en el 10% de los pacientes. Las complicaciones tardías son más frecuentes, e incluyen trombosis venosa profunda (TVP) recurrente (aproximadamente el 20% de los pacientes) y el síndrome postrombótico (hasta el 40% de los pacientes).[273]Rajasekhar A, Streiff MB. Vena cava filters for management of venous thromboembolism: a clinical review. Blood Rev. 2013 Sep;27(5):225-41.
http://www.ncbi.nlm.nih.gov/pubmed/23932118?tool=bestpractice.com
[274]PREPIC Study Group. Eight-year follow-up of patients with permanent vena cava filters in the prevention of pulmonary embolism: the PREPIC (Prévention du Risque d'Embolie Pulmonaire par Interruption Cave) randomized study. Circulation. 2005 Jul 19;112(3):416-22.
http://circ.ahajournals.org/content/112/3/416.long
http://www.ncbi.nlm.nih.gov/pubmed/16009794?tool=bestpractice.com
La oclusión de la vena cava inferior (VCI) afecta aproximadamente al 22% de los pacientes a los 5 años y al 33% a los 9 años, independientemente del uso y la duración de la anticoagulación.[274]PREPIC Study Group. Eight-year follow-up of patients with permanent vena cava filters in the prevention of pulmonary embolism: the PREPIC (Prévention du Risque d'Embolie Pulmonaire par Interruption Cave) randomized study. Circulation. 2005 Jul 19;112(3):416-22.
http://circ.ahajournals.org/content/112/3/416.long
http://www.ncbi.nlm.nih.gov/pubmed/16009794?tool=bestpractice.com
La TEV recurrente tras la interrupción del tratamiento anticoagulante
Para los pacientes que ya no reciben tratamiento anticoagulante y sufren un segundo TEV sin factor de riesgo identificable (es decir, no provocado), las guías de práctica clínica recomiendan las siguientes duraciones de tratamiento anticoagulante:[3]Konstantinides SV, Meyer G, Becattini C, et al. 2019 ESC guidelines for the diagnosis and management of acute pulmonary embolism developed in collaboration with the European Respiratory Society (ERS). Eur Heart J. 2020 Jan 21;41(4):543-603.
https://academic.oup.com/eurheartj/article/41/4/543/5556136
[19]Stevens SM, Woller SC, Baumann Kreuziger L, et al. Antithrombotic therapy for VTE disease: second update of the CHEST guideline and expert panel report. 2021 Dec;160(6):e545-608.
https://journal.chestnet.org/article/S0012-3692(21)01506-3/fulltext
http://www.ncbi.nlm.nih.gov/pubmed/34352278?tool=bestpractice.com
Riesgo de sangrado bajo o moderado: tratamiento anticoagulante prolongado con reevaluaciones de riesgos periódicas para revisar la ratio riesgo-beneficio
Alto riesgo de sangrado: suspender la anticoagulación después de 3 meses.
 [Figure caption and citation for the preceding image starts]: Criterios y estratificación del riesgo del índice sPESICreado por BMJ Knowledge Centre [Citation ends].
[Figure caption and citation for the preceding image starts]: Criterios y estratificación del riesgo del índice sPESICreado por BMJ Knowledge Centre [Citation ends].