El diagnóstico de la enfermedad de Crohn (EC) se sugiere mediante una anamnesis típica respaldada por hallazgos físicos, especialmente la afectación perianal y las pruebas diagnósticas radiológicas y endoscópicas.
La presentación clínica de la enfermedad de Crohn (EC) y el orden en que se realizan las pruebas diagnósticas varían en función de la parte afectada del tracto gastrointestinal, el grado de inflamación y la presencia de complicaciones. La American Gastroenterological Association (AGA) sugiere el uso de una combinación de una estrategia de monitorización basada en biomarcadores más síntomas en lugar de una estrategia basada solo en síntomas en pacientes con EC en remisión sintomática.[65]Ananthakrishnan AN, Adler J, Chachu KA, et al. AGA clinical practice guideline on the role of biomarkers for the management of crohn's disease. Gastroenterology. 2023 Dec;165(6):1367-99.
https://www.gastrojournal.org/article/S0016-5085(23)05064-3/fulltext
http://www.ncbi.nlm.nih.gov/pubmed/37981354?tool=bestpractice.com
Antecedentes
Los antecedentes familiares de enfermedad inflamatoria intestinal (EII) aumentan la probabilidad de padecer la enfermedad de Crohn (EC). Aproximadamente el 12% de los pacientes tienen antecedentes familiares de EC.[56]Santos MPC, Gomes C, Torres J. Familial and ethnic risk in inflammatory bowel disease. Ann Gastroenterol. 2018 Jan-Feb;31(1):14-23.
https://pmc.ncbi.nlm.nih.gov/articles/PMC5759609
http://www.ncbi.nlm.nih.gov/pubmed/29333063?tool=bestpractice.com
Es más frecuente en personas de raza blanca que de raza negra o asiática, y en individuos de origen judío asquenazí.[11]Feuerstein JD, Cheifetz AS. Crohn disease: epidemiology, diagnosis, and management. Mayo Clin Proc. 2017 Jul;92(7):1088-103.
https://www.mayoclinicproceedings.org/article/S0025-6196(17)30313-0/fulltext
http://www.ncbi.nlm.nih.gov/pubmed/28601423?tool=bestpractice.com
[19]Aniwan S, Harmsen WS, Tremaine WJ, et al. Incidence of inflammatory bowel disease by race and ethnicity in a population-based inception cohort from 1970 through 2010. Therap Adv Gastroenterol. 2019 Feb 6;12:1756284819827692.
https://journals.sagepub.com/doi/10.1177/1756284819827692
http://www.ncbi.nlm.nih.gov/pubmed/30792818?tool=bestpractice.com
[20]Betteridge JD, Armbruster SP, Maydonovitch C, et al. Inflammatory bowel disease prevalence by age, gender, race, and geographic location in the US military health care population. Inflamm Bowel Dis. 2013 Jun;19(7):1421-7.
http://www.ncbi.nlm.nih.gov/pubmed/23518811?tool=bestpractice.com
Los judíos asquenazíes tienen un riesgo de dos a cuatro veces mayor de padecer la EC.[55]Kenny EE, Pe'er I, Karban A, et al. A genome-wide scan of Ashkenazi Jewish Crohn's disease suggests novel susceptibility loci. PLoS Genet. 2012;8(3):e1002559.
https://journals.plos.org/plosgenetics/article?id=10.1371/journal.pgen.1002559
http://www.ncbi.nlm.nih.gov/pubmed/22412388?tool=bestpractice.com
El inicio de la EC suele producirse entre la segunda y la cuarta década de la vida, con un pico menor entre los 50 y los 60 años.[11]Feuerstein JD, Cheifetz AS. Crohn disease: epidemiology, diagnosis, and management. Mayo Clin Proc. 2017 Jul;92(7):1088-103.
https://www.mayoclinicproceedings.org/article/S0025-6196(17)30313-0/fulltext
http://www.ncbi.nlm.nih.gov/pubmed/28601423?tool=bestpractice.com
[12]Torres J, Mehandru S, Colombel JF, et al. Crohn's disease. Lancet. 2017 Apr 29;389(10080):1741-55.
http://www.ncbi.nlm.nih.gov/pubmed/27914655?tool=bestpractice.com
[13]Molodecky NA, Soon IS, Rabi DM, et al. Increasing incidence and prevalence of the inflammatory bowel diseases with time, based on systematic review. Gastroenterology. 2012 Jan;142(1):46-54;e42;quiz e30.
https://www.gastrojournal.org/article/S0016-5085(11)01378-3/fulltext
http://www.ncbi.nlm.nih.gov/pubmed/22001864?tool=bestpractice.com
El cuadro clínico de la enfermedad de Crohn (EC) incluye distintas combinaciones de síntomas como fatiga, diarrea, dolor abdominal, pérdida de peso, fiebre y sangrado gastrointestinal.[9]Kalla R, Ventham NT, Satsangi J, et al. Crohn's disease. BMJ. 2014 Nov 19;349:g6670.[12]Torres J, Mehandru S, Colombel JF, et al. Crohn's disease. Lancet. 2017 Apr 29;389(10080):1741-55.
http://www.ncbi.nlm.nih.gov/pubmed/27914655?tool=bestpractice.com
El diagnóstico puede ser difícil debido a los síntomas inespecíficos.
Excluya las causas alternativas
Los antecedentes también deben excluir las causas alternativas de los síntomas. Los viajes recientes, el uso reciente de antibióticos o el contacto con personas enfermas sugieren una causa infecciosa para la diarrea.
La tuberculosis intestinal (TB) es un importante diagnóstico diferencial que no debe pasarse por alto.[66]Kedia S, Das P, Madhusudhan KS, et al. Differentiating Crohn's disease from intestinal tuberculosis. World J Gastroenterol. 2019 Jan 28;25(4):418-32.
https://www.wjgnet.com/1007-9327/full/v25/i4/418.htm
http://www.ncbi.nlm.nih.gov/pubmed/30700939?tool=bestpractice.com
Tratar erróneamente a los pacientes de EC con inmunosupresión podría ser potencialmente mortal.[67]Gurzu S, Molnar C, Contac AO, et al. Tuberculosis terminal ileitis: a forgotten entity mimicking Crohn's disease. World J Clin Cases. 2016 Sep 16;4(9):273-80.
https://www.wjgnet.com/2307-8960/full/v4/i9/273.htm
http://www.ncbi.nlm.nih.gov/pubmed/27672643?tool=bestpractice.com
En casos de alta sospecha, los pacientes pueden necesitar tratamiento empírico para la tuberculosis (TB) bajo dirección del especialista.[68]Ooi CJ, Makharia GK, Hilmi I, et al. Asia Pacific consensus statements on Crohn's disease. Part 1: definition, diagnosis, and epidemiology. J Gastroenterol Hepatol. 2016 Jan;31(1):45-55.
https://onlinelibrary.wiley.com/doi/full/10.1111/jgh.12956
http://www.ncbi.nlm.nih.gov/pubmed/25819140?tool=bestpractice.com
Véase Tuberculosis extrapulmonar
Exploración física
Los pacientes se presentan con un grupo de hallazgos abdominales que incluyen abdomen doloroso a la palpación en el cuadrante inferior derecho y una masa abdominal palpable.
Se debe realizar lo siguiente:
Inspección oral de las úlceras
Exploración abdominal para detectar masas o dolor
Inspección perineal en busca de marcas cutáneas perianales, fístulas, abscesos y tractos sinusales
Tacto rectal para detectar sangre oculta y excluir una masa
Se debe examinar la piel en busca de signos de manifestaciones cutáneas extraintestinales de la enfermedad de Crohn (EC), como el eritema nodoso y el pioderma gangrenoso. El índice de masa corporal debe calcularse como punto de partida para futuros cambios de peso.[Figure caption and citation for the preceding image starts]: Se observa la presencia de eritema nodoso en los brazos y las manos de un pacienteCDC/ Margaret Renz [Citation ends].
Análisis clínicos iniciales
Todos los pacientes deben presentar un hemograma completo, un panel metabólico completo, proteína C-reactiva y velocidad de sedimentación globular en la presentación inicial.[9]Kalla R, Ventham NT, Satsangi J, et al. Crohn's disease. BMJ. 2014 Nov 19;349:g6670.[69]Lamb CA, Kennedy NA, Raine T, et al. British Society of Gastroenterology consensus guidelines on the management of inflammatory bowel disease in adults. Gut. 2019 Dec;68(suppl 3):s1-106.
https://gut.bmj.com/content/68/Suppl_3/s1.long
http://www.ncbi.nlm.nih.gov/pubmed/31562236?tool=bestpractice.com
[70]Lichtenstein GR, Loftus EV, Isaacs KL, et al. ACG clinical guideline: management of Crohn's disease in adults. Am J Gastroenterol. 2018 Apr;113(4):481-517.
https://journals.lww.com/ajg/fulltext/2018/04000/ACG_Clinical_Guideline__Management_of_Crohn_s.10.aspx
http://www.ncbi.nlm.nih.gov/pubmed/29610508?tool=bestpractice.com
Deben realizarse estudios de hierro en suero y niveles de vitamina B12 y folato.[70]Lichtenstein GR, Loftus EV, Isaacs KL, et al. ACG clinical guideline: management of Crohn's disease in adults. Am J Gastroenterol. 2018 Apr;113(4):481-517.
https://journals.lww.com/ajg/fulltext/2018/04000/ACG_Clinical_Guideline__Management_of_Crohn_s.10.aspx
http://www.ncbi.nlm.nih.gov/pubmed/29610508?tool=bestpractice.com
[71]Dignass AU, Gasche C, Bettenworth D, et al. European consensus on the diagnosis and management of iron deficiency and anaemia in inflammatory bowel diseases. J Crohns Colitis. 2015 Mar;9(3):211-22.
https://academic.oup.com/ecco-jcc/article/9/3/211/361529
http://www.ncbi.nlm.nih.gov/pubmed/25518052?tool=bestpractice.com
Se deben enviar las heces para microscopía (incluida la búsqueda de huevos, quistes y parásitos) y para cultivo.[9]Kalla R, Ventham NT, Satsangi J, et al. Crohn's disease. BMJ. 2014 Nov 19;349:g6670.[70]Lichtenstein GR, Loftus EV, Isaacs KL, et al. ACG clinical guideline: management of Crohn's disease in adults. Am J Gastroenterol. 2018 Apr;113(4):481-517.
https://journals.lww.com/ajg/fulltext/2018/04000/ACG_Clinical_Guideline__Management_of_Crohn_s.10.aspx
http://www.ncbi.nlm.nih.gov/pubmed/29610508?tool=bestpractice.com
La prueba de la toxina de Clostridium difficile está indicada, especialmente si hay una anamnesis de uso reciente de antibióticos.[9]Kalla R, Ventham NT, Satsangi J, et al. Crohn's disease. BMJ. 2014 Nov 19;349:g6670. La infección por C difficile se asocia a un aumento de la mortalidad a corto y largo plazo en los pacientes con EII.[72]Balram B, Battat R, Al-Khoury A, et al. Risk factors associated with Clostridium difficile infection in inflammatory bowel disease: a systematic review and meta-analysis. J Crohns Colitis. 2019 Jan 1;13(1):27-38.
https://academic.oup.com/ecco-jcc/article/13/1/27/5104729
http://www.ncbi.nlm.nih.gov/pubmed/30247650?tool=bestpractice.com
Debe solicitarse una serología para Yersinia enterocolitica en el caso de pacientes en los que existe sospecha clínica de ileítis.[73]Matsumoto T, Iida M, Matsui T, et al. Endoscopic findings in Yersinia enterocolitica enterocolitis. Gastrointest Endosc. 1990 Nov-Dec;36(6):583-7.
http://www.ncbi.nlm.nih.gov/pubmed/2279647?tool=bestpractice.com
Estudios por imágenes
Las radiografías simples de abdomen pueden formar parte de las pruebas iniciales ordenadas en el entorno agudo. No poseen valor diagnóstico para la enfermedad de Crohn (EC), pero pueden sugerirla y ayudar a evaluar la gravedad. La distensión de las asas intestinales y el neumoperitoneo pueden ser visibles.
Estudios de tomografía computarizada (TC) y resonancia magnética (RM)
Los estudios de TC e IRM ofrecen estudios por imágenes de mayor resolución que los estudios radiológicos de contraste, así como información adicional sobre los órganos y estructuras abdominales (p. ej., linfadenopatías y tumores malignos) para ayudar al diagnóstico.[69]Lamb CA, Kennedy NA, Raine T, et al. British Society of Gastroenterology consensus guidelines on the management of inflammatory bowel disease in adults. Gut. 2019 Dec;68(suppl 3):s1-106.
https://gut.bmj.com/content/68/Suppl_3/s1.long
http://www.ncbi.nlm.nih.gov/pubmed/31562236?tool=bestpractice.com
[70]Lichtenstein GR, Loftus EV, Isaacs KL, et al. ACG clinical guideline: management of Crohn's disease in adults. Am J Gastroenterol. 2018 Apr;113(4):481-517.
https://journals.lww.com/ajg/fulltext/2018/04000/ACG_Clinical_Guideline__Management_of_Crohn_s.10.aspx
http://www.ncbi.nlm.nih.gov/pubmed/29610508?tool=bestpractice.com
Los pacientes que pueden tolerar el contraste oral son candidatos a la enterografía por TC o la enterografía por RM.[74]American College of Radiology. ACR appropriateness criteria: Crohn disease. 2019 [internet publication].
https://acsearch.acr.org/docs/69470/Narrative
La enterografía por TC es sensible (entre el 75% y el 90%) y puede evaluar diagnósticos alternativos y posibles complicaciones de la EC (p. ej., obstrucción, absceso, fístula).[74]American College of Radiology. ACR appropriateness criteria: Crohn disease. 2019 [internet publication].
https://acsearch.acr.org/docs/69470/Narrative
Las características de la enterografía por RM (sensibilidad del 77% al 82%, especificidad del 80% al 100%) son similares a las de la enterografía por TC, pero su disponibilidad puede ser limitada.[74]American College of Radiology. ACR appropriateness criteria: Crohn disease. 2019 [internet publication].
https://acsearch.acr.org/docs/69470/Narrative
También se ha demostrado que los estudios por imágenes por RM proporcionan una precisión diagnóstica sólida en la detección de estenosis fibróticas, la distinción entre estenosis fibróticas e inflamatorias, y la evaluación de la gravedad de la estenosis en pacientes con EC.[75]Kobeissy A, Merza N, Nawras Y, et al. Evaluating the diagnostic accuracy of magnetic resonance imaging in distinguishing strictures in Crohn's disease: a systematic review and meta-analysis. Int J Colorectal Dis. 2023 Oct 26;38(1):258.
http://www.ncbi.nlm.nih.gov/pubmed/37882852?tool=bestpractice.com
Las guías de práctica clínica sugieren que la enterografía por RM debe ser la prueba de elección, ya que no expone al paciente a la radiación ionizante.[69]Lamb CA, Kennedy NA, Raine T, et al. British Society of Gastroenterology consensus guidelines on the management of inflammatory bowel disease in adults. Gut. 2019 Dec;68(suppl 3):s1-106.
https://gut.bmj.com/content/68/Suppl_3/s1.long
http://www.ncbi.nlm.nih.gov/pubmed/31562236?tool=bestpractice.com
[70]Lichtenstein GR, Loftus EV, Isaacs KL, et al. ACG clinical guideline: management of Crohn's disease in adults. Am J Gastroenterol. 2018 Apr;113(4):481-517.
https://journals.lww.com/ajg/fulltext/2018/04000/ACG_Clinical_Guideline__Management_of_Crohn_s.10.aspx
http://www.ncbi.nlm.nih.gov/pubmed/29610508?tool=bestpractice.com
[76]Bruining DH, Zimmermann EM, Loftus EV Jr, et al; Society of Abdominal Radiology Crohn’s Disease-Focused Panel. Consensus recommendations for evaluation, interpretation, and utilization of computed tomography and magnetic resonance enterography in patients with small bowel Crohn's disease. Radiology. 2018 Mar;286(3):776-99.
https://pubs.rsna.org/doi/10.1148/radiol.2018171737
http://www.ncbi.nlm.nih.gov/pubmed/29319414?tool=bestpractice.com
[Figure caption and citation for the preceding image starts]: Exploración por TC en la que se observa engrosamiento del íleon terminal en un paciente con exacerbación de la enfermedad de CrohnProporcionado por los doctores Wissam Bleibel, Bishal Mainali, Chandrashekhar Thukral, y Mark A. Peppercorn, los anteriores autores de este tema [Citation ends]. [Figure caption and citation for the preceding image starts]: Exploración por TC en la que se observa engrosamiento del íleon terminal en un paciente con exacerbación de la enfermedad de CrohnProporcionado por los doctores Wissam Bleibel, Bishal Mainali, Chandrashekhar Thukral, y Mark A. Peppercorn, los anteriores autores de este tema [Citation ends].
[Figure caption and citation for the preceding image starts]: Exploración por TC en la que se observa engrosamiento del íleon terminal en un paciente con exacerbación de la enfermedad de CrohnProporcionado por los doctores Wissam Bleibel, Bishal Mainali, Chandrashekhar Thukral, y Mark A. Peppercorn, los anteriores autores de este tema [Citation ends].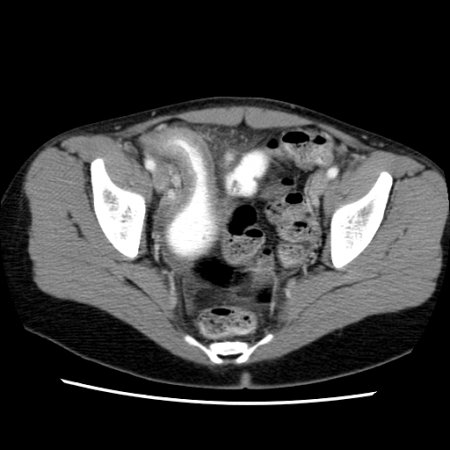
La enterografía por TC y la enterografía por RM son útiles para la valoración postoperatoria y la evaluación de la recidiva.[77]Yung DE, Har-Noy O, Tham YS, et al. Capsule endoscopy, magnetic resonance enterography, and small bowel ultrasound for evaluation of postoperative recurrence in Crohn's disease: systematic review and meta-analysis. Inflamm Bowel Dis. 2017 Dec 19;24(1):93-100.
https://academic.oup.com/ibdjournal/article/24/1/93/4757506
http://www.ncbi.nlm.nih.gov/pubmed/29272490?tool=bestpractice.com
Ultrasonografía
Se puede considerar la realización de una ecografía del abdomen y la pelvis.[69]Lamb CA, Kennedy NA, Raine T, et al. British Society of Gastroenterology consensus guidelines on the management of inflammatory bowel disease in adults. Gut. 2019 Dec;68(suppl 3):s1-106.
https://gut.bmj.com/content/68/Suppl_3/s1.long
http://www.ncbi.nlm.nih.gov/pubmed/31562236?tool=bestpractice.com
[70]Lichtenstein GR, Loftus EV, Isaacs KL, et al. ACG clinical guideline: management of Crohn's disease in adults. Am J Gastroenterol. 2018 Apr;113(4):481-517.
https://journals.lww.com/ajg/fulltext/2018/04000/ACG_Clinical_Guideline__Management_of_Crohn_s.10.aspx
http://www.ncbi.nlm.nih.gov/pubmed/29610508?tool=bestpractice.com
[74]American College of Radiology. ACR appropriateness criteria: Crohn disease. 2019 [internet publication].
https://acsearch.acr.org/docs/69470/Narrative
La sensibilidad y la especificidad van del 75% al 94% y del 67% al 100%, respectivamente.[74]American College of Radiology. ACR appropriateness criteria: Crohn disease. 2019 [internet publication].
https://acsearch.acr.org/docs/69470/Narrative
La ecografía puede facilitar la detección de complicaciones extramurales, la detección y evaluación de estenosis y el seguimiento de la evolución de la enfermedad.[70]Lichtenstein GR, Loftus EV, Isaacs KL, et al. ACG clinical guideline: management of Crohn's disease in adults. Am J Gastroenterol. 2018 Apr;113(4):481-517.
https://journals.lww.com/ajg/fulltext/2018/04000/ACG_Clinical_Guideline__Management_of_Crohn_s.10.aspx
http://www.ncbi.nlm.nih.gov/pubmed/29610508?tool=bestpractice.com
[78]Bots S, De Voogd F, De Jong M, et al. Point-of-care intestinal ultrasound in IBD patients: disease management and diagnostic yield in a real-world cohort and proposal of a point-of-care algorithm. J Crohns Colitis. 2022 May 10;16(4):606-15.
https://academic.oup.com/ecco-jcc/article/16/4/606/6391192?login=false
http://www.ncbi.nlm.nih.gov/pubmed/34636839?tool=bestpractice.com
La obesidad, la gasometría intestinal suprayacente y la defensa (en el paciente con malestar agudo) pueden impedir la compresión adecuada de la sonda de ecografía.[79]Chavannes M, Dolinger MT, Cohen-Mekelburg S, et al. AGA clinical practice update on the role of intestinal ultrasound in inflammatory bowel disease: commentary. Clin Gastroenterol Hepatol. 2024 Sep;22(9):1790-5.e1.
https://www.cghjournal.org/article/S1542-3565(24)00454-3/fulltext
http://www.ncbi.nlm.nih.gov/pubmed/39001773?tool=bestpractice.com
Se ha observado una precisión comparable a las modalidades de TC o RM para la visualización del íleon cuando la ecografía intestinal es realizada por profesionales capacitados.[79]Chavannes M, Dolinger MT, Cohen-Mekelburg S, et al. AGA clinical practice update on the role of intestinal ultrasound in inflammatory bowel disease: commentary. Clin Gastroenterol Hepatol. 2024 Sep;22(9):1790-5.e1.
https://www.cghjournal.org/article/S1542-3565(24)00454-3/fulltext
http://www.ncbi.nlm.nih.gov/pubmed/39001773?tool=bestpractice.com
Las limitaciones de esta técnica incluyen la visualización limitada del estómago, el esófago y el recto y la incapacidad para realizar un procedimiento intervencionista.[79]Chavannes M, Dolinger MT, Cohen-Mekelburg S, et al. AGA clinical practice update on the role of intestinal ultrasound in inflammatory bowel disease: commentary. Clin Gastroenterol Hepatol. 2024 Sep;22(9):1790-5.e1.
https://www.cghjournal.org/article/S1542-3565(24)00454-3/fulltext
http://www.ncbi.nlm.nih.gov/pubmed/39001773?tool=bestpractice.com
Endoscopia
La ileocolonoscopia con biopsias debe realizarse en la evaluación de la sospecha de EC.[69]Lamb CA, Kennedy NA, Raine T, et al. British Society of Gastroenterology consensus guidelines on the management of inflammatory bowel disease in adults. Gut. 2019 Dec;68(suppl 3):s1-106.
https://gut.bmj.com/content/68/Suppl_3/s1.long
http://www.ncbi.nlm.nih.gov/pubmed/31562236?tool=bestpractice.com
[70]Lichtenstein GR, Loftus EV, Isaacs KL, et al. ACG clinical guideline: management of Crohn's disease in adults. Am J Gastroenterol. 2018 Apr;113(4):481-517.
https://journals.lww.com/ajg/fulltext/2018/04000/ACG_Clinical_Guideline__Management_of_Crohn_s.10.aspx
http://www.ncbi.nlm.nih.gov/pubmed/29610508?tool=bestpractice.com
[74]American College of Radiology. ACR appropriateness criteria: Crohn disease. 2019 [internet publication].
https://acsearch.acr.org/docs/69470/Narrative
La ileocolonoscopia y los estudios por imágenes son complementarios en el diagnóstico de la EC.[69]Lamb CA, Kennedy NA, Raine T, et al. British Society of Gastroenterology consensus guidelines on the management of inflammatory bowel disease in adults. Gut. 2019 Dec;68(suppl 3):s1-106.
https://gut.bmj.com/content/68/Suppl_3/s1.long
http://www.ncbi.nlm.nih.gov/pubmed/31562236?tool=bestpractice.com
[70]Lichtenstein GR, Loftus EV, Isaacs KL, et al. ACG clinical guideline: management of Crohn's disease in adults. Am J Gastroenterol. 2018 Apr;113(4):481-517.
https://journals.lww.com/ajg/fulltext/2018/04000/ACG_Clinical_Guideline__Management_of_Crohn_s.10.aspx
http://www.ncbi.nlm.nih.gov/pubmed/29610508?tool=bestpractice.com
[74]American College of Radiology. ACR appropriateness criteria: Crohn disease. 2019 [internet publication].
https://acsearch.acr.org/docs/69470/Narrative
Los cambios en la mucosa sugestivos de EC incluyen nodularidad de la mucosa, eritema, edema, ulceraciones, friabilidad, estenosis y la identificación de la apertura del tracto fistuloso.[70]Lichtenstein GR, Loftus EV, Isaacs KL, et al. ACG clinical guideline: management of Crohn's disease in adults. Am J Gastroenterol. 2018 Apr;113(4):481-517.
https://journals.lww.com/ajg/fulltext/2018/04000/ACG_Clinical_Guideline__Management_of_Crohn_s.10.aspx
http://www.ncbi.nlm.nih.gov/pubmed/29610508?tool=bestpractice.com
Las lesiones son discontinuas, con áreas intermitentes de intestino de apariencia normal (lesiones saltadas). La evidencia de un recto normal y la afectación aislada del íleon terminal respaldan el diagnóstico.[Figure caption and citation for the preceding image starts]: Vista endoscópica de la ileítis de CrohnProporcionado por los doctores Wissam Bleibel, Bishal Mainali, Chandrashekhar Thukral, y Mark A. Peppercorn, los anteriores autores de este tema [Citation ends].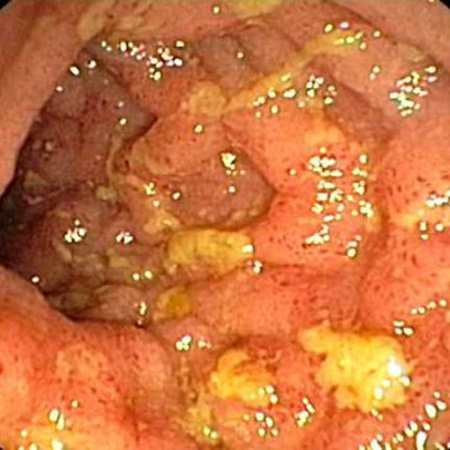
Deben obtenerse biopsias colónicas e ileales segmentarias para evaluar la evidencia microscópica de EC.[69]Lamb CA, Kennedy NA, Raine T, et al. British Society of Gastroenterology consensus guidelines on the management of inflammatory bowel disease in adults. Gut. 2019 Dec;68(suppl 3):s1-106.
https://gut.bmj.com/content/68/Suppl_3/s1.long
http://www.ncbi.nlm.nih.gov/pubmed/31562236?tool=bestpractice.com
Las características microscópicas que ayudan a distinguir la colitis ulcerosa y la EC son los granulomas, los cambios arquitectónicos y la distribución de la enfermedad.[80]Feakins RM; British Society of Gastroenterology. Inflammatory bowel disease biopsies: updated British Society of Gastroenterology reporting guidelines. J Clin Pathol. 2013 Dec;66(12):1005-26.
http://jcp.bmj.com/content/66/12/1005.long
http://www.ncbi.nlm.nih.gov/pubmed/23999270?tool=bestpractice.com
Sin embargo, la inflamación granulomatosa se registra en una minoría de pacientes con EC (del 30% al 50%); no es necesaria para el diagnóstico.[70]Lichtenstein GR, Loftus EV, Isaacs KL, et al. ACG clinical guideline: management of Crohn's disease in adults. Am J Gastroenterol. 2018 Apr;113(4):481-517.
https://journals.lww.com/ajg/fulltext/2018/04000/ACG_Clinical_Guideline__Management_of_Crohn_s.10.aspx
http://www.ncbi.nlm.nih.gov/pubmed/29610508?tool=bestpractice.com
[80]Feakins RM; British Society of Gastroenterology. Inflammatory bowel disease biopsies: updated British Society of Gastroenterology reporting guidelines. J Clin Pathol. 2013 Dec;66(12):1005-26.
http://jcp.bmj.com/content/66/12/1005.long
http://www.ncbi.nlm.nih.gov/pubmed/23999270?tool=bestpractice.com
Las biopsias de la mucosa no afectada ayudan a identificar la extensión de la enfermedad histológica.[70]Lichtenstein GR, Loftus EV, Isaacs KL, et al. ACG clinical guideline: management of Crohn's disease in adults. Am J Gastroenterol. 2018 Apr;113(4):481-517.
https://journals.lww.com/ajg/fulltext/2018/04000/ACG_Clinical_Guideline__Management_of_Crohn_s.10.aspx
http://www.ncbi.nlm.nih.gov/pubmed/29610508?tool=bestpractice.com
Si se considera la posibilidad de una tuberculosis, se puede analizar y cultivar el tejido de las biopsias ileocecales para detectar Mycobacterium tuberculosis.[68]Ooi CJ, Makharia GK, Hilmi I, et al. Asia Pacific consensus statements on Crohn's disease. Part 1: definition, diagnosis, and epidemiology. J Gastroenterol Hepatol. 2016 Jan;31(1):45-55.
https://onlinelibrary.wiley.com/doi/full/10.1111/jgh.12956
http://www.ncbi.nlm.nih.gov/pubmed/25819140?tool=bestpractice.com
La esofagogastroduodenoscopia (endoscopía gastrointestinal superior) no es necesaria de forma rutinaria como parte de la evaluación diagnóstica, pero puede realizarse en pacientes con signos y síntomas gastrointestinales superiores.[69]Lamb CA, Kennedy NA, Raine T, et al. British Society of Gastroenterology consensus guidelines on the management of inflammatory bowel disease in adults. Gut. 2019 Dec;68(suppl 3):s1-106.
https://gut.bmj.com/content/68/Suppl_3/s1.long
http://www.ncbi.nlm.nih.gov/pubmed/31562236?tool=bestpractice.com
[70]Lichtenstein GR, Loftus EV, Isaacs KL, et al. ACG clinical guideline: management of Crohn's disease in adults. Am J Gastroenterol. 2018 Apr;113(4):481-517.
https://journals.lww.com/ajg/fulltext/2018/04000/ACG_Clinical_Guideline__Management_of_Crohn_s.10.aspx
http://www.ncbi.nlm.nih.gov/pubmed/29610508?tool=bestpractice.com
La cápsula endoscópica se puede utilizar como alternativa a los estudios por imágenes por RM para evaluar la afectación del intestino delgado. Se recomienda la evaluación de la cápsula de permeabilidad antes de la endoscopia para reducir el riesgo de retención de la cápsula si existe la posibilidad de estenosis.[70]Lichtenstein GR, Loftus EV, Isaacs KL, et al. ACG clinical guideline: management of Crohn's disease in adults. Am J Gastroenterol. 2018 Apr;113(4):481-517.
https://journals.lww.com/ajg/fulltext/2018/04000/ACG_Clinical_Guideline__Management_of_Crohn_s.10.aspx
http://www.ncbi.nlm.nih.gov/pubmed/29610508?tool=bestpractice.com
calprotectina fecal
La calprotectina fecal es un marcador no invasivo de la inflamación intestinal.[9]Kalla R, Ventham NT, Satsangi J, et al. Crohn's disease. BMJ. 2014 Nov 19;349:g6670.[81]van Rheenen PF, Van de Vijver E, Fidler V. Faecal calprotectin for screening of patients with suspected inflammatory bowel disease: diagnostic meta-analysis. BMJ. 2010 Jul 15;341:c3369.
https://www.bmj.com/content/341/bmj.c3369
http://www.ncbi.nlm.nih.gov/pubmed/20634346?tool=bestpractice.com
[82]Kopylov U, Yung DE, Engel T, et al. Fecal calprotectin for the prediction of small-bowel Crohn's disease by capsule endoscopy: a systematic review and meta-analysis. Eur J Gastroenterol Hepatol. 2016 Oct;28(10):1137-44.
http://www.ncbi.nlm.nih.gov/pubmed/27415156?tool=bestpractice.com
Se libera en las heces cuando los neutrófilos se reúnen en el lugar de cualquier inflamación del tracto GI. En pacientes de <60 años de edad que presentan síntomas gastrointestinales inferiores y un análisis diagnóstico inicial normal, se puede realizar una prueba de calprotectina fecal para descartar las causas de la inflamación colónica. Sin embargo, en pacientes de >60 años con sospecha de cáncer colorrectal, la prueba de calprotectina fecal debe interpretarse con precaución.
La calprotectina fecal puede ayudar a diferenciar la EII del síndrome del intestino irritable.[70]Lichtenstein GR, Loftus EV, Isaacs KL, et al. ACG clinical guideline: management of Crohn's disease in adults. Am J Gastroenterol. 2018 Apr;113(4):481-517.
https://journals.lww.com/ajg/fulltext/2018/04000/ACG_Clinical_Guideline__Management_of_Crohn_s.10.aspx
http://www.ncbi.nlm.nih.gov/pubmed/29610508?tool=bestpractice.com
La calprotectina fecal no es específica para la EC y puede aumentar en las heces en otras patologías intestinales (p. ej., gastroenteritis infecciosa, diverticulitis o cáncer colorrectal) o en pacientes que toman antiinflamatorios no esteroideos [AINE] y ácido acetilsalicílico).[70]Lichtenstein GR, Loftus EV, Isaacs KL, et al. ACG clinical guideline: management of Crohn's disease in adults. Am J Gastroenterol. 2018 Apr;113(4):481-517.
https://journals.lww.com/ajg/fulltext/2018/04000/ACG_Clinical_Guideline__Management_of_Crohn_s.10.aspx
http://www.ncbi.nlm.nih.gov/pubmed/29610508?tool=bestpractice.com
[83]Deputy M, Devanaboina R, Al Bakir I, et al. The role of faecal calprotectin in the diagnosis of inflammatory bowel disease. BMJ. 2023 Feb 13;380:e068947. Esta falta de especificidad limita su función de diagnóstico.
La calprotectina fecal se utiliza ampliamente en el ámbito de la atención primaria como una prueba de "descarte" en la que la EII es poco probable en presencia de una calprotectina normal. En la EII se utiliza para monitorizar:[65]Ananthakrishnan AN, Adler J, Chachu KA, et al. AGA clinical practice guideline on the role of biomarkers for the management of crohn's disease. Gastroenterology. 2023 Dec;165(6):1367-99.
https://www.gastrojournal.org/article/S0016-5085(23)05064-3/fulltext
http://www.ncbi.nlm.nih.gov/pubmed/37981354?tool=bestpractice.com
[69]Lamb CA, Kennedy NA, Raine T, et al. British Society of Gastroenterology consensus guidelines on the management of inflammatory bowel disease in adults. Gut. 2019 Dec;68(suppl 3):s1-106.
https://gut.bmj.com/content/68/Suppl_3/s1.long
http://www.ncbi.nlm.nih.gov/pubmed/31562236?tool=bestpractice.com
[84]Mao R, Xiao YL, Gao x, et al. Fecal calprotectin in predicting relapse of inflammatory bowel diseases: a meta-analysis of prospective studies. Inflamm Bowel Dis. 2012 Oct;18(10):1894-9.
http://www.ncbi.nlm.nih.gov/pubmed/22238138?tool=bestpractice.com
[85]Mosli MH, Zou G, Garg SK, et al. C-reactive protein, fecal calprotectin, and stool lactoferrin for detection of endoscopic activity in symptomatic inflammatory bowel disease patients: a systematic review and meta-analysis. Am J Gastroenterol. 2015 Jun;110(6):802-19.
http://www.ncbi.nlm.nih.gov/pubmed/25964225?tool=bestpractice.com
[86]Rokkas T, Portincasa P, Koutroubakis IE. Fecal calprotectin in assessing inflammatory bowel disease endoscopic activity: a diagnostic accuracy meta-analysis. J Gastrointestin Liver Dis. 2018 Sep;27(3):299-306.
https://www.jgld.ro/jgld/index.php/jgld/article/view/63
http://www.ncbi.nlm.nih.gov/pubmed/30240474?tool=bestpractice.com
Recidiva en pacientes con EII quiescente, y
Detección y monitorización de la actividad de la enfermedad en pacientes sintomáticos, evitando potencialmente el seguimiento endoscópico invasivo y que requiere muchos recursos.
Las mediciones de calprotectina fecal pueden tener un papel en la predicción de la recidiva, la evaluación de la eficacia del tratamiento y la predicción de la recaída postquirúrgica.[69]Lamb CA, Kennedy NA, Raine T, et al. British Society of Gastroenterology consensus guidelines on the management of inflammatory bowel disease in adults. Gut. 2019 Dec;68(suppl 3):s1-106.
https://gut.bmj.com/content/68/Suppl_3/s1.long
http://www.ncbi.nlm.nih.gov/pubmed/31562236?tool=bestpractice.com
[70]Lichtenstein GR, Loftus EV, Isaacs KL, et al. ACG clinical guideline: management of Crohn's disease in adults. Am J Gastroenterol. 2018 Apr;113(4):481-517.
https://journals.lww.com/ajg/fulltext/2018/04000/ACG_Clinical_Guideline__Management_of_Crohn_s.10.aspx
http://www.ncbi.nlm.nih.gov/pubmed/29610508?tool=bestpractice.com
También se ha propuesto que la prueba se utilice en la EC postoperatoria.[87]Yamamoto T, Shimoyama T. Monitoring and detection of disease recurrence after resection for Crohn's disease: the role of non-invasive fecal biomarkers. Expert Rev Gastroenterol Hepatol. 2017 Oct;11(10):899-909.
http://www.ncbi.nlm.nih.gov/pubmed/28708427?tool=bestpractice.com
Un valor de calprotectina fecal de <150 microgramos/g y una proteína C reactiva (PCR) normal sugieren que no hay inflamación activa en pacientes en remisión sintomática; la evaluación endoscópica puede evitarse en estos pacientes. Sin embargo, los niveles elevados de biomarcadores en estos pacientes justifican una evaluación endoscópica.[65]Ananthakrishnan AN, Adler J, Chachu KA, et al. AGA clinical practice guideline on the role of biomarkers for the management of crohn's disease. Gastroenterology. 2023 Dec;165(6):1367-99.
https://www.gastrojournal.org/article/S0016-5085(23)05064-3/fulltext
http://www.ncbi.nlm.nih.gov/pubmed/37981354?tool=bestpractice.com
En los pacientes con EC con síntomas leves, los niveles de biomarcadores por sí solos no pueden predecir la actividad endoscópica, mientras que en los pacientes con síntomas moderados a graves, la elevación de la calprotectina fecal o de la proteína C-reactiva sérica sugiere actividad endoscópica y se puede evitar la evaluación endoscópica.[65]Ananthakrishnan AN, Adler J, Chachu KA, et al. AGA clinical practice guideline on the role of biomarkers for the management of crohn's disease. Gastroenterology. 2023 Dec;165(6):1367-99.
https://www.gastrojournal.org/article/S0016-5085(23)05064-3/fulltext
http://www.ncbi.nlm.nih.gov/pubmed/37981354?tool=bestpractice.com

 [Figure caption and citation for the preceding image starts]: Exploración por TC en la que se observa engrosamiento del íleon terminal en un paciente con exacerbación de la enfermedad de CrohnProporcionado por los doctores Wissam Bleibel, Bishal Mainali, Chandrashekhar Thukral, y Mark A. Peppercorn, los anteriores autores de este tema [Citation ends].
[Figure caption and citation for the preceding image starts]: Exploración por TC en la que se observa engrosamiento del íleon terminal en un paciente con exacerbación de la enfermedad de CrohnProporcionado por los doctores Wissam Bleibel, Bishal Mainali, Chandrashekhar Thukral, y Mark A. Peppercorn, los anteriores autores de este tema [Citation ends].
