A maioria dos casos de PP é encontrada na ultrassonografia solicitada por outro motivo (por exemplo, acompanhamento, avaliação da anatomia fetal, submetidas à fertilização in vitro [FIV]). Fatores de risco incluem cicatrização uterina (mais comumente em decorrência de parto cesáreo prévio), idade materna avançada, tabagismo, gestações múltiplas prévias/intervalo curto entre as gestações ou abortos espontâneos/induzidos, PP prévia, tratamento de infertilidade e uso de substâncias ilícitas.
A ultrassonografia é sensível e específica para o diagnóstico de PP, embora dependa do operador.[36]Dashe JS, McIntire DD, Ramus RM, et al. Persistence of placenta previa according to gestational age at ultrasound detection. Obstet Gynecol. 2002 May;99(5 Pt 1):692-7.
http://www.ncbi.nlm.nih.gov/pubmed/11978274?tool=bestpractice.com
Ela pode ser realizada por uma abordagem transabdominal, transvaginal, translabial ou transperineal, embora a ultrassonografia transabdominal seja recomendada como procedimento inicial pelo American College of Radiology e pelo American College of Obstetricians and Gynecologists.[37]Shipp TD, Poder L, Feldstein VA, et al; Expert Panel on GYN and OB Imaging, American College of Radiology. ACR appropriateness criteria: second and third trimester vaginal bleeding. J Am Coll Radiol. 2020 Nov;17(11s):S497-504.
https://www.jacr.org/article/S1546-1440(20)30942-X/fulltext
http://www.ncbi.nlm.nih.gov/pubmed/33153560?tool=bestpractice.com
[38]American College of Obstetricians and Gynecologists. ACOG practice bulletin no. 175: ultrasound in pregnancy. Dec 2016 [internet publication].
http://www.ncbi.nlm.nih.gov/pubmed/27875472?tool=bestpractice.com
Entretanto, a Society of Obstetricians and Gynaecologists of Canada, o Royal College of Obstetricians and Gynaecologists e a Society for Maternal-Fetal Medicine recomendam a ultrassonografia transvaginal, afirmando ser ela mais precisa para o diagnóstico da PP do que a abordagem transabdominal, com uma sensibilidade de 88% e uma especificidade de 99%.[1]Jain V, Bos H, Bujold E; Society of Obstetricians and Gynaecologists of Canada. Guideline no. 402: diagnosis and management of placenta previa. J Obstet Gynaecol Can. 2020 Jul;42(7):906-17.e1.
http://www.ncbi.nlm.nih.gov/pubmed/32591150?tool=bestpractice.com
[2]Royal College of Obstetricians and Gynaecologists. Placenta praevia and placenta accreta: diagnosis and management. Green-top guideline no. 27a. Sep 2018 [internet publication].
https://www.rcog.org.uk/en/guidelines-research-services/guidelines/gtg27a
[5]Society for Maternal-Fetal Medicine. SMFM consult series #44: management of bleeding in the late preterm period. Oct 2017 [internet publication].
https://www.smfm.org/publications/249-smfm-consult-series-44-management-of-bleeding-in-the-late-preterm-period
[Figure caption and citation for the preceding image starts]: Placenta prévia (anteriormente conhecida como prévia total) na 22ª semanaDo acervo de aulas de Janet R. Albers, MD [Citation ends]. [Figure caption and citation for the preceding image starts]: Placenta prévia (anteriormente conhecida como prévia total) na 32ª semanaDo acervo de aulas de Janet R. Albers, MD [Citation ends].
[Figure caption and citation for the preceding image starts]: Placenta prévia (anteriormente conhecida como prévia total) na 32ª semanaDo acervo de aulas de Janet R. Albers, MD [Citation ends].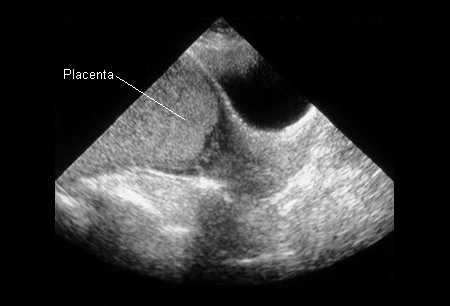
Mulher com parto cesáreo prévio (ou outra cicatrização uterina)
Todas as mulheres com história de parto cesáreo devem ser submetidas a uma ultrassonografia para determinar a localização placentária.[3]Reddy UM, Abuhamad AZ, Levine D, et al. Fetal imaging: executive summary of a joint Eunice Kennedy Shriver National Institute of Child Health and Human Development, Society for Maternal-Fetal Medicine, American Institute of Ultrasound in Medicine, American College of Obstetricians and Gynecologists, American College of Radiology, Society for Pediatric Radiology, and Society of Radiologists in Ultrasound Fetal Imaging Workshop. J Ultrasound Med. 2014 May;33(5):745-57.
http://www.ncbi.nlm.nih.gov/pubmed/24764329?tool=bestpractice.com
Se houver suspeita de PP, deve-se fazer um encaminhamento para uma ultrassonografia com dopplerfluxometria para rastrear a presença do espectro da placenta acreta (no qual a placenta se adere ao miométrio subjacente).[2]Royal College of Obstetricians and Gynaecologists. Placenta praevia and placenta accreta: diagnosis and management. Green-top guideline no. 27a. Sep 2018 [internet publication].
https://www.rcog.org.uk/en/guidelines-research-services/guidelines/gtg27a
[3]Reddy UM, Abuhamad AZ, Levine D, et al. Fetal imaging: executive summary of a joint Eunice Kennedy Shriver National Institute of Child Health and Human Development, Society for Maternal-Fetal Medicine, American Institute of Ultrasound in Medicine, American College of Obstetricians and Gynecologists, American College of Radiology, Society for Pediatric Radiology, and Society of Radiologists in Ultrasound Fetal Imaging Workshop. J Ultrasound Med. 2014 May;33(5):745-57.
http://www.ncbi.nlm.nih.gov/pubmed/24764329?tool=bestpractice.com
[4]American College of Obstetricians and Gynecologists / Society for Maternal-Fetal Medicine. ACOG SMFM obstetric care consensus #7: placenta accreta spectrum. Dec 2018 [internet publication].
https://www.acog.org/clinical/clinical-guidance/obstetric-care-consensus/articles/2018/12/placenta-accreta-spectrum
Caso não seja possível descartar confiavelmente o espectro da placenta acreta na ultrassonografia, deve-se realizar uma RNM da placenta.[2]Royal College of Obstetricians and Gynaecologists. Placenta praevia and placenta accreta: diagnosis and management. Green-top guideline no. 27a. Sep 2018 [internet publication].
https://www.rcog.org.uk/en/guidelines-research-services/guidelines/gtg27a
[4]American College of Obstetricians and Gynecologists / Society for Maternal-Fetal Medicine. ACOG SMFM obstetric care consensus #7: placenta accreta spectrum. Dec 2018 [internet publication].
https://www.acog.org/clinical/clinical-guidance/obstetric-care-consensus/articles/2018/12/placenta-accreta-spectrum
[15]Oyelese Y, Smulian JC. Placenta previa, placenta accreta, and vasa previa. Obstet Gynecol. 2006 Apr;107(4):927-41.
http://www.ncbi.nlm.nih.gov/pubmed/16582134?tool=bestpractice.com
[39]Neilson JP. Interventions for suspected placenta praevia. Cochrane Database Syst Rev. 2003;(2):CD001998.
https://www.cochranelibrary.com/cdsr/doi/10.1002/14651858.CD001998/full
http://www.ncbi.nlm.nih.gov/pubmed/12804418?tool=bestpractice.com
[40]Vladareanu R, Onofriescu M, Mihailescu D, et al. Magnetic resonance imaging in obstetrics. Rev Med Chir Soc Med Nat Iasi. 2006 Jul-Sep;110(3):567-74.
http://www.ncbi.nlm.nih.gov/pubmed/17571547?tool=bestpractice.com
[41]Abramowicz JS, Sheiner E. In utero imaging of the placenta: importance for diseases of pregnancy. Placenta. 2007 Apr;28(suppl A):S14-22.
http://www.ncbi.nlm.nih.gov/pubmed/17383721?tool=bestpractice.com
[42]Palacios Jaraquemada JM, Bruno CH. Magnetic resonance imaging in 300 cases of placenta accreta: surgical correlation of new findings. Acta Obstet Gynecol Scand. 2005 Aug;84(8):716-24.
https://obgyn.onlinelibrary.wiley.com/doi/10.1111/j.0001-6349.2005.00832.x
http://www.ncbi.nlm.nih.gov/pubmed/16026395?tool=bestpractice.com
Mulher assintomática
Se a PP ou uma placenta baixa forem detectadas no exame anatômico de rotina (normalmente 18 a 22 semanas de gestação), uma ultrassonografia de repetição deverá ser realizada em aproximadamente 32 semanas para reavaliar a localização da placenta.[1]Jain V, Bos H, Bujold E; Society of Obstetricians and Gynaecologists of Canada. Guideline no. 402: diagnosis and management of placenta previa. J Obstet Gynaecol Can. 2020 Jul;42(7):906-17.e1.
http://www.ncbi.nlm.nih.gov/pubmed/32591150?tool=bestpractice.com
[2]Royal College of Obstetricians and Gynaecologists. Placenta praevia and placenta accreta: diagnosis and management. Green-top guideline no. 27a. Sep 2018 [internet publication].
https://www.rcog.org.uk/en/guidelines-research-services/guidelines/gtg27a
[38]American College of Obstetricians and Gynecologists. ACOG practice bulletin no. 175: ultrasound in pregnancy. Dec 2016 [internet publication].
http://www.ncbi.nlm.nih.gov/pubmed/27875472?tool=bestpractice.com
Em mulheres com placenta baixa persistente ou PP em 32 semanas, deve-se providenciar uma ultrassonografia adicional em 36 semanas para auxiliar no planejamento do parto.[1]Jain V, Bos H, Bujold E; Society of Obstetricians and Gynaecologists of Canada. Guideline no. 402: diagnosis and management of placenta previa. J Obstet Gynaecol Can. 2020 Jul;42(7):906-17.e1.
http://www.ncbi.nlm.nih.gov/pubmed/32591150?tool=bestpractice.com
[2]Royal College of Obstetricians and Gynaecologists. Placenta praevia and placenta accreta: diagnosis and management. Green-top guideline no. 27a. Sep 2018 [internet publication].
https://www.rcog.org.uk/en/guidelines-research-services/guidelines/gtg27a
Mulher se apresentando com sangramento indolor no final do segundo trimestre ou no terceiro trimestre
Se a mulher apresentar sangramento no segundo ou no terceiro trimestres e a PP ainda não tiver sido diagnosticada, a história deve ser colhida para incluir fatores de risco conhecidos para PP. Eles incluem idade materna avançada, cicatrização uterina (mais comumente decorrente de parto cesáreo anterior), PP anterior e tratamentos para infertilidade. Os outros fatores de risco incluem aborto espontâneo ou aborto induzido prévios, multiparidade/intervalos curtos entre gestações e tabagismo ou uso de substâncias ilícitas. Com exceção da cicatrização uterina, esses fatores de risco não são sensíveis ou específicos.
Um exame especular muito cuidadoso pode ser usado para descartar hemorragia cervical ou vaginal como causa de sangramento. Nas mulheres em trabalho de parto precoce com sangramento leve, o exame deve ser realizado sob "configuração dupla" para permitir a conversão em um parto cesáreo imediato em caso de sangramento vaginal maciço. O exame vaginal por toque digital nunca deve ser realizado antes que a PP seja descartada por outros meios.[43]Chilaka VN, Konje JC, Clarke S, et al. Practice observed: is speculum examination on admission a necessary procedure in the management of all cases of antepartum haemorrhage? J Obstet Gynaecol. 2000 Jul;20(4):396-8.
http://www.ncbi.nlm.nih.gov/pubmed/15512595?tool=bestpractice.com
Se houver tempo (por exemplo, onde não houver evidências de comprometimento fetal ou de sangramento excessivo), deve ser realizada uma ultrassonografia de urgência.[37]Shipp TD, Poder L, Feldstein VA, et al; Expert Panel on GYN and OB Imaging, American College of Radiology. ACR appropriateness criteria: second and third trimester vaginal bleeding. J Am Coll Radiol. 2020 Nov;17(11s):S497-504.
https://www.jacr.org/article/S1546-1440(20)30942-X/fulltext
http://www.ncbi.nlm.nih.gov/pubmed/33153560?tool=bestpractice.com
É recomendada uma consulta urgente com um médico adequadamente experiente capaz de realizar um parto cesáreo e tratar complicações concomitantes (por exemplo, histerectomia puerperal).[44]Sakornbut E, Leeman L, Fontaine P. Late pregnancy bleeding. Am Fam Physician. 2007 Apr 15;75(8):1199-206.
https://www.aafp.org/afp/2007/0415/p1199.html
http://www.ncbi.nlm.nih.gov/pubmed/17477103?tool=bestpractice.com
[45]Magann EF, Cummings JE, Niederhauser A, et al. Antepartum bleeding of unknown origin in the second half of pregnancy: a review. Obstet Gynecol Surv. 2005 Nov;60(11):741-5.
http://www.ncbi.nlm.nih.gov/pubmed/16250922?tool=bestpractice.com
Na avaliação dos efeitos hemodinâmicos do sangramento, é importante lembrar que a maioria das gestantes jovens saudáveis tende a apresentar ligeira hipotensão arterial e leve taquicardia. A hemoglobina normalmente diminui na gestação. O valor varia com a idade gestacional. Ele pode chegar a 10 mg/dL no meio da gestação. A deficiência de ferro (e, em alguns grupos genéticos, talassemia) comumente coexiste com a gestação e pode acarretar um nível de hemoglobina ainda mais baixo.
Realize a tipagem sanguínea, o rastreamento e a prova cruzada de, pelo menos, 4 unidades de eritrócitos concentrados (e informe o serviço de transfusão sobre a possibilidade da necessidade de transfusão maciça). Acompanhe com hemogramas completos em série (a frequência depende do grau de sangramento). Considere a avaliação da razão normalizada internacional (INR)/tempo de tromboplastina parcial (TTP), fibrinogênio e produtos da degradação do fibrinogênio caso ocorra qualquer evidência de coagulação intravascular disseminada, como petéquias, equimose, gangrena, desorientação mental, hipóxia, hipotensão ou hemorragia digestiva.
Hemorragias feto-materna que envolvam um feto rhesus (Rh)-positivo com uma mãe Rh-negativa apresentam implicações significativas para a morbidade fetal em gestações subsequentes. Mulheres Rh-negativas devem realizar um teste de Kleihauer-Betke para ajudar a determinar o grau da hemorragia e a necessidade e a quantidade de imunoglobulina Rh necessária para a profilaxia da doença do Rh nas gestações subsequentes.[5]Society for Maternal-Fetal Medicine. SMFM consult series #44: management of bleeding in the late preterm period. Oct 2017 [internet publication].
https://www.smfm.org/publications/249-smfm-consult-series-44-management-of-bleeding-in-the-late-preterm-period
[46]American College of Obstetricians and Gynecologists. ACOG practice bulletin no. 181: prevention of Rh D alloimmunization. Obstet Gynecol. 2017 Aug;130(2):e57-70.
https://journals.lww.com/greenjournal/Fulltext/2017/08000/Practice_Bulletin_No__181__Prevention_of_Rh_D.54.aspx
http://www.ncbi.nlm.nih.gov/pubmed/28742673?tool=bestpractice.com
A alfafetoproteína (AFP) é geralmente oferecida rotineiramente como parte de um teste triplo ou quádruplo para rastreamento de defeitos do tubo neural e outras anormalidades congênitas. Se uma PP no segundo ou terceiro trimestre é diagnosticada em uma mulher com um nível de AFP anormal, o índice de suspeita de placentação invasiva deve ser elevado, e uma ultrassonografia e/ou ressonância nuclear magnética devem ser consideradas.[47]Gagnon A, Wilson RD, Audibert F, et al; Society of Obstetricians and Gynaecologists of Canada Genetics Committee. Obstetrical complications associated with abnormal maternal serum markers analytes. J Obstet Gynaecol Can. 2008 Oct;30(10):918-32.
http://www.ncbi.nlm.nih.gov/pubmed/19038077?tool=bestpractice.com
 [Figure caption and citation for the preceding image starts]: Placenta prévia (anteriormente conhecida como prévia total) na 32ª semanaDo acervo de aulas de Janet R. Albers, MD [Citation ends].
[Figure caption and citation for the preceding image starts]: Placenta prévia (anteriormente conhecida como prévia total) na 32ª semanaDo acervo de aulas de Janet R. Albers, MD [Citation ends].