Recomendaciones
Urgente
Sospeche una fibrilación auricular (FA) de inicio reciente si el paciente tiene un pulso irregularmente irregular con o sin cualquiera de los siguientes elementos:[3][32][33]
Palpitaciones: el síntoma cardinal
Disnea
Dolor torácico
Fatiga.
Mareos.
poliuria
Síncope.
Lleve a cabo una palpación manual del pulso y realice un ECG inmediato. Recoja una grabación completa de ECG de 12 derivaciones.[1][3] También se diagnostica un trazado de ECG de una sola derivación de ≥30 segundos.[1]
La irregularidad de la frecuencia del pulso puede ser difícil de discernir durante las frecuencias de pulso rápidas.[3]
Características del ECG de diagnóstico de la FA:[1]
No se observa ninguna actividad de onda P discernible o distinta
y
Frecuencia ventricular irregularmente irregular (intervalos R-R; donde la conducción auriculoventricular no está alterada).
Evalúe urgentemente para:[1]
Características de la inestabilidad hemodinámica potencialmente mortal
Síntomas de la isquemia aguda del miocardio
Enfermedad grave precipitante presunta o confirmada que requiere atención hospitalaria
FA junto con un síndrome de preexcitación como el síndrome de Wolff-Parkinson-White
Signos o síntomas de accidente cerebrovascular agudo.
Estos pacientes pueden necesitar cardioversión eléctrica de emergencia.[1][3] Consulte Manejo de urgencias de pacientes hemodinámicamente inestables en Recomendaciones de manejo.
Solicite el consejo de un especialista en el departamento de cardiología/arritmia o de un colega veterano si el paciente está hemodinámicamente comprometido o si no está seguro de cómo proceder.
Principales recomendaciones
Tenga en cuenta que entre el 50% y el 87% de las personas con FA son inicialmente asintomáticas.[1]
En cada presentación aguda de FA, evalúe:[1][3]
Para signos de un accidente cerebrovascular
Riesgo de accidente cerebrovascular utilizando la puntuación CHA2DS2-VASc[34] [ Puntuación CHA(2)DS(2)-VASc para el riesgo de accidente cerebrovascular (ictus) en pacientes con fibrilación auricular Opens in new window ]
Riesgo de sangrado usando la puntuación ORBIT o la puntuación HAS-BLED[3][34][35][36] [ Puntuación de riesgo de sangrado ORBIT Opens in new window ] [ Puntuación HAS-BLED para el riesgo de sangrado Opens in new window ]
Factores de riesgo, comorbilidades y secuelas de la presentación
Duración del inicio de la FA
Presencia de inestabilidad hemodinámica
presencia de edema pulmonar.
Presencia de isquemia aguda
Si existe una causa subyacente que sea reversible.
Utilice estos factores para guiar el manejo. Para obtener más información, consulte Recomendaciones de manejo.
Busque síntomas causados por la frecuencia ventricular rápida e irregular, que incluyen:
Palpitaciones[1][3][32][33][37]
El síntoma cardinal
Puede ser descrito por el paciente como "cardíaco acelerado" o "aleteo en el pecho"
Puede durar de minutos a horas; que se producen en reposo o en actividad
Disnea/disnea[1][3][32][33][37]
Puede ser secundario a la obesidad o subyacente:
Arteriopatía coronaria
Disfunción ventricular izquierda con o sin edema pulmonar agudo. Véase Insuficiencia cardíaca aguda
Enfermedad pulmonar
Puede estar directamente relacionado con la frecuencia ventricular rápida e irregular
Dolor/opresión/malestar en el pecho[1][3][32][37]
A menudo debido a la frecuencia ventricular rápida e irregular; asegúrese de excluir la isquemia relacionada con la tasa
Ansiedad[37]
trastorno cognitivo[33]
Debido a la frecuencia ventricular rápida e irregular
poliuria[33]
Debido tanto a una diuresis inducida por taquicardia como a una natriuresis
Ocasionalmente: presíncope y síncope[1][3][37]
Como resultado de una frecuencia ventricular rápida e irregular que conduce a una reducción del gasto cardíaco y la consiguiente reducción de la perfusión cerebral.
Preste especial atención a las características que sugieren inestabilidad hemodinámica aguda:[1]
Síncope
Edema pulmonar agudo
Isquemia miocárdica en curso
Hipotensión sintomática
Shock cardiógeno.
Estos pacientes pueden necesitar cardioversión eléctrica de emergencia. Consulte Manejo de emergencia de pacientes hemodinámicamente inestables en Recomendaciones de manejo.
Solicite el consejo de un especialista en el departamento de cardiología/arritmia o de un colega veterano si el paciente está hemodinámicamente comprometido o si no está seguro de cómo proceder.
Practical tip
Aunque la fibrilación auricular aguda generalmente se presentará como taquicardia debido a una frecuencia ventricular rápida, en la práctica la bradicardia a veces se observa en personas de edad avanzada con enfermedad de conducción cardíaca relacionada con la edad.
Tenga en cuenta que la primera presentación de FA puede ser con un accidente cerebrovascular, insuficiencia cardíaca o isquemia cardíaca.[38] Véase Accidente cerebrovascular isquémico, Accidente cerebrovascular debido a hemorragia intracerebral espontánea, Insuficiencia cardíaca aguda y Miocarditis.
Busque signos de déficits neurológicos focales como hemiplejía o disfasia.
Practical tip
Entre el 50% y el 87% de las personas con FA son inicialmente asintomáticas.[1] En estos grupos, la FA tiende a diagnosticarse incidentalmente durante exámenes físicos de rutina, evaluaciones preoperatorias o encuestas de población.[39] La FA clínica asintomática se ha asociado de forma independiente con un mayor riesgo de accidente cerebrovascular y mortalidad en comparación con la FA sintomática.
insuficiencia cardíaca relacionada con la FA
Tenga en cuenta que la FA puede presentarse con insuficiencia cardíaca, que puede ocurrir en un paciente con:
Insuficiencia cardíaca descompensada debido a un incidente de FA, o
La FA que desarrolla insuficiencia cardíaca después de un control crónico deficiente de la frecuencia cardíaca; a veces denominado taquicardiomiopatía, miocardiopatía inducida por taquicardia o miocardiopatía inducida por arritmia.
Practical tip
Realice un ecocardiograma transtorácico dentro de las 48 horas posteriores al ingreso en personas que presentan una nueva sospecha de insuficiencia cardíaca en ausencia de un ecocardiograma reciente.[40] En la práctica, remita el paciente con insuficiencia cardíaca confirmada a un especialista.
Taquimiocardiopatía
Mantenga un alto índice de sospecha clínica en una presentación de insuficiencia cardíaca inexplicable.
Los pacientes con taquimiocardiopatía suelen presentar FA aguda y síntomas y signos inexplicables de insuficiencia cardíaca.[41] A menudo presentarán FA "silenciosa" de inicio reciente en las semanas o meses anteriores, con una frecuencia ventricular descontrolada que causa descompensación cardíaca.[42][43]
La taquicardiomiopatía está poco reconocida.
La presentación suele ser tardía después de los síntomas de insuficiencia cardíaca.
La taquimiocardiopatía es potencialmente reversible.
Recoja antecedentes completos, que incluya:[1][3]
Plazo desde el inicio de los síntomas
Tipo e intensidad de los síntomas
Factores de riesgo relevantes e historial médico
Posibles precipitantes y evaluación de condiciones concomitantes.
Plazo desde el inicio de los síntomas
Fundamentalmente, trate de determinar cuándo comenzaron los síntomas, prestando especial atención a si comenzaronen las últimas 24 horas, las últimas 48 horas o más.
Esto afectará su enfoque de manejo. Consulte Mejor manejo de los síntomas en Recomendaciones de manejo.
Con base en la evidencia más reciente, las guías de práctica clínica de 2020 de la European Society of Cardiology recomiendan que un marco de tiempo seguro para la cardioversión sin una necesidad estricta de anticoagulación posterior a la cardioversión es de 24 horas desde el inicio.[1] Por el contrario, el Instituto Nacional para la Excelencia en Salud y Atención del Reino Unido recomienda un marco de tiempo de 48 horas desde el inicio en su guía de 2014.[3]
La duración de la FA (<48 horas o ≥48 horas) también afectará las opciones para el control del ritmo y si el paciente presenta una cardioversión temprana, diferida o electiva.[1]
En la práctica, determinar un tiempo exacto desde el inicio de los síntomas hasta el primer contacto médico puede ser difícil. En general, existe una correlación deficiente entre los síntomas y la FA.
Por lo general, el paciente solo dará una idea aproximada de cuándo comenzaron sus síntomas.
También pueden haber ignorado sus síntomas durante algún tiempo hasta que sintieron que ya no podían tolerar los síntomas. En algunos casos, el paciente puede haber tenido FA asintomática.
Practical tip
Si no está claro cuándo comenzaron los síntomas, pece de precavido y manéjelo como si hubieran pasado más de 48 horas desde el inicio.
Tipo e intensidad de los síntomas
Recuerde que las palpitaciones son el síntoma cardinal.[3][32]
Otros síntomas asociados pueden ocurrir junto con palpitaciones. Ver presentación arriba.
Tenga en cuenta que el paciente puede describir episodios sintomáticos menos graves o de menor duración que preceden al episodio más grave que ha precipitado su llamada de asistencia médica.
Pregunte sobre el dolor torácico y la dificultad para respirar.[32]
Utilice la escala de síntomas modificada de la European Heart Rhythm Association (EHRA) para cuantificar el estado de los síntomas del paciente antes y después del inicio del tratamiento.[1]
La escala de síntomas de la EHRA evalúa el efecto de seis síntomas (palpitaciones, fatiga, mareos, disnea, dolor torácico y ansiedad) durante la FA en la actividad diaria del paciente, que van desde ninguno hasta la frecuencia o gravedad de los síntomas que conducen a la interrupción de las actividades diarias.[44]
Factores de riesgo relevantes e historial médico
Considere específicamente:
Edad avanzada[14]
Prevalencia de FA: 0.5% en personas de 50 a 59 años; 8.8% en personas de 80 a 89 años[15]
Hipertensión
Insuficiencia cardíaca
Aproximadamente, el 40% de los pacientes ingresados con insuficiencia cardíaca y fracción de eyección reducida y el 50% de los pacientes ingresados con insuficiencia cardíaca y fracción de eyección conservada presentan FA en el ECG[16]
Diabetes
Asociado con un aumento del 50% en el riesgo de FA[13]
Apnea obstructiva del sueño
Obesidad
Asociado con un aumento del 50% en el riesgo de FA[19]
Arteriopatía coronaria
Prevalencia en FA: 41%[21]
Enfermedad valvular (en particular, enfermedad de la válvula mitral y cardiopatía reumática)
Otras enfermedades cardíacas (p. ej., valvulares, congénitas, miocardiopatía)[22]
Consumo de alcohol[24]
Intervenciones cardiotorácicas previas
Arritmias auriculares previas
Accidente cerebrovascular previo/accidente isquémico transitorio
Hipertiroidismo
Niveles atléticos de actividad física
Los datos limitados sugieren que los atletas pueden presentar un mayor riesgo de desarrollar FA.[27]
Posibles precipitantes
Priorice el tratamiento de cualquier factor precipitante (p. ej., una enfermedad médica subyacente) que identifique, ya que la FA solo responderá al tratamiento una vez que el precipitante esté bajo control.[1] Enfoque su atención para descartar:
Infección activa; sepsis[1][45][46]
Véase Sepsis en adultos
Véase Evaluación de la anemia
Deshidratación
Pericarditis
Véase Pericarditis
Miocarditis
Véase Miocarditis
Intervención quirúrgica reciente[1]
Afecciones pulmonares (p. ej., neumonía, embolia pulmonar, edema pulmonar agudo)[1][32]
Alteraciones metabólicas (p. ej., hipomagnesemia, alteración ácido-base)
Disfunción tiroidea
También puede ser hipotiroidismo
consumo de drogas ilícitas
Feocromocitoma (poco frecuente).
Practical tip
Si el paciente presenta delirio, demencia, afasia posterior a un accidente cerebrovascular o alteración de la comunicación por cualquier motivo, verifique si hay retención urinaria aguda como precipitante de la taquiarritmia.
El paciente puede informar que el alcohol es un desencadenante de un episodio de FA.
El consumo excesivo de alcohol es un desencadenante conocido de la FA.[24][25]
El consumo regular de alcohol ligero a moderado (<14 unidades/semana) sin consumo excesivo de alcohol no se asocia con un mayor riesgo de FA.[23]
Sin embargo, el consumo regular de alcohol más intenso (>14 unidades/semana) se asocia con un mayor riesgo de FA.[23]
Practical tip
Use el test mnemotécnico PIRATES para ayudar a recordar causas comunes:
Pulmonar(neumonía; embolia pulmonar; enfermedad pulmonar)
Isquemia/infarto/idiopática
Enfermedadvalvular heumática (estenosis mitral o regurgitación)
Untono lcohol/anemia/edad/autonómico
Enfermedad Thiroide (hipertiroidismo)
Presiónarterial elevada/electrolitos/endocarditis
Sepsis/apnea del sueño/cirugía
Sus prioridades son:
Determinar la duración de los síntomas[1]
Buscar signos de afecciones concomitantes que puedan ser la causa subyacente de la FA[1][32]
Identificar las secuelas relacionadas con la FA, incluidos accidentes cerebrovasculares, tromboembolismo sistémico e insuficiencia cardíaca.[1]
Realizar una palpación manual del pulso de la arteria radial para evaluar la presencia de un pulso irregular en cualquier paciente que presente cualquiera de los siguientes:[3]
Palpitaciones
Disnea/dificultad para respirar
Malestar en el pecho
Síncope/mareos
Accidente cerebrovascular/ataque isquémico transitorio.
Tenga en cuenta que un pulso irregular solo a la palpación es característico, pero no diagnóstico, de la FA. El ECG es el estándar de oro para el diagnóstico de FA.[1] Consulte Pruebas diagnósticas a continuación.
Practical tip
Dado que el diagnóstico de FA solo se puede confirmar con un ECG, las condiciones alternativas son difíciles de diferenciar a partir únicamente de los antecedentes o de la exploración. Los diferenciales comunes incluyen el aleteo auricular y la taquicardia auricular, que se distinguen en el ECG como una taquicardia supraventricular que es un ritmo más organizado que la FA. Para obtener más información, consulte Diferenciales.
Auscultar el corazón y los pulmones.[32] Compruebe:
Intensidad variable del primer ruido cardíaco[47]
crepitaciones[48]
Si es bilateral: sugiere insuficiencia cardíaca
Si es unilateral: podría sugerir neumonía
Sibilancias cardíacas
Secundaria a insuficiencia cardíaca ± edema pulmonar.
Su exploración inicial también debe revisar:
Lapermeabilidad de las vías aéreas
B, incluidas las saturaciones de oxígeno
Determinar si existe un componente respiratorio significativo
Circulación
Frecuencia cardíaca
Presión arterial[32]
Presión venosa yugular (PVY)
Busque signos de una PVY elevado y ondas 'a' ausentes
Comprobar el nivel de conciencia
Utilice la escala de coma de Glasgow o la escala AVDI [alerta, verbal, dolor, irreactivo]. [ Escala de Coma de Glasgow Opens in new window ]
Evidencia: precisión diagnóstica de la palpación del pulso para detectar FA
La palpación del pulso para un pulso irregular es sensible en la detección de fibrilación auricular de nueva aparición en personas de 65 años o más, aunque el número de falsos positivos es alto.
En su guía de práctica clínica de 2006 sobre FA, el National Institute for Health and Care Excellence (NICE) del Reino Unido realizó una revisión de la evidencia sobre qué tan sensible es un pulso irregular como prueba de detección de FA.[3] Identificó dos estudios, ambos en un entorno de atención primaria del Reino Unido en personas de más de 65 años con un diagnóstico de FA confirmado por ECG.[49][50]
La palpación del pulso para detectar cualquier irregularidad fue sensible para detectar FA (93% a 100% según la edad y el sexo), y fue poco probable que la FA estuviera presente si el pulso era normal (valor predictivo negativo >96%).[50]
La especificidad se redujo al 71% en personas mayores de 75 años; sin embargo, el valor predictivo positivo (VPP, la proporción de resultados positivos que son verdaderos positivos) fue mayor en los mayores de 75 años debido a la mayor prevalencia de FA en esta población (VPP mujeres de 65 a 74 años: 12%; mujeres ≥75: 23%; hombres de 65 a 74 años: 8%; hombres ≥75: 14%).[50]
En un programa de cribado dirigido por personal de enfermería, si se utilizó el criterio de cualquier irregularidad del pulso, la sensibilidad fue del 91% y la especificidad fue del 74% Esto se revirtió si se utilizó la irregularidad continua (sensibilidad 54%, especificidad 98%).[49]
El número necesario para detectar a un paciente adicional con FA fue de 31 (IC del 95%: 23 a 50).
El NICE también mencionó el estudio Screening for Atrial Fibrillation in the Elderly (SAFE), un ensayo controlado aleatorizado y un estudio de costo-efectividad publicado en octubre de 2005 (fuera de los límites de fecha de su búsqueda sistemática en la literatura médica).[51][52]
Esto confirmó la precisión diagnóstica de la palpación del pulso (sensibilidad 87.2%, especificidad 81.3%; falsos negativos 2% y falsos positivos 70%).
El modelo económico mostró que la detección oportunista de casos de FA resulta más rentable que el cribado sistemático con menos accidentes cerebrovasculares isquémicos y una mayor proporción de FA diagnosticada.
El NICE no consideró que esta evidencia requiriera actualización cuando actualizó la guía de práctica clínica en 2021.
Practical tip
En la práctica, una evaluación precisa de la frecuencia y la regularidad del pulso puede requerir la palpación de las carótidas o la auscultación. La palpación de otros sitios puede causar una disminución de la perfusión, lo que potencialmente influye en los hallazgos. Además, un pulso irregular puede ser difícil de discernir si la frecuencia del pulso es muy rápida o lenta.
Solicite la opinión de un especialista en arritmias o cardiólogo para cualquier paciente con:
Características de la inestabilidad hemodinámica potencialmente mortal
Hipotensión sintomática (presión arterial sistólica <90 mmHg) u otros signos de shock
Dolor torácico o evidencia de isquemia miocárdica en el ECG
Signos de reducción de la perfusión cerebral (reducción del nivel de conciencia/escala de coma de Glasgow, síncope)
Signos de insuficiencia cardíaca
Taquicardia persistente
Angina grave o empeoramiento de la función ventricular izquierda
Accidente isquémico transitorio o accidente cerebrovascular
Sospecha de insuficiencia cardíaca
Un síndrome de preexcitación como el síndrome de Wolff-Parkinson-White[53]
Sospecha de enfermedad cardíaca estructural subyacente en paciente joven.
Tasa no controlada
Consulte Recomendaciones de gestión
Bradicardia sintomática no susceptible de reducción de agentes de control de frecuencia Véase sección Manejo.
Consulte Recomendaciones de gestión.
Póngase en contacto con un colega médico veterano si no hay ninguna recomendación disponible sobre cardiología (p. ej., está fuera del horario de atención).
Estos grupos pueden necesitar cardioversión eléctrica urgente. Consulte Manejo de emergencia de pacientes hemodinámicamente inestables en Recomendaciones de manejo.
La anticoagulación no requiere habitualmente la intervención de especialistas (y debe iniciarse de inmediato/temprano en todos los pacientes adecuados).[1]
todos los pacientes
electrocardiograma (ECG)
Realice un ECG inmediato en cualquier paciente con pulso irregular, ya sea sintomático o no, que sospeche que tiene FA.[1][3][32] Tome una grabación completa de ECG de 12 derivaciones.[1][3] También se diagnostica un trazado de ECG de una sola derivación de ≥30 segundos.[1]
El ECG es el estándar de oro para el diagnóstico de FA.[1] Un pulso irregular solo a la palpación es característico, pero no diagnóstico, de la FA.
Busque signos de las características distintivas de ECG de FA:[1]
Sin actividad de onda P discernible o distinta (línea de base caótica)
y
Frecuencia ventricular irregularmente irregular (intervalos R-R; donde la conducción auriculoventricular no está afectada)
[Figure caption and citation for the preceding image starts]: Fibrilación auricularDe las colecciones de Arti N. Shah y Bharat K. Kantharia [Citation ends].
Practical tip
No confíe demasiado en las bondades de su ordenador. La interpretación computarizada del ECG es propensa a errores, particularmente en pacientes que tienen un ritmo continuo o intermitente.[54][55] Asegúrese de que cualquier interpretación automatizada sea verificada en persona por un lector experto de ECG. Los ectópicos ventriculares/auriculares son diferenciales clave para un pulso irregular.
Además de informar el diagnóstico, use el ECG para detectar lo siguiente:
Defectos de la conducción
Si hay FA y un bloqueo de la conducción auriculoventricular, habitualmente está presente un ritmo de escape ventricular lento y regular sin ondas P distintas
Isquemia o cardiopatía estructural
Pueden estar presentes cambios en la onda ST-T; causada por isquemia relacionada con la frecuencia, terapia con digoxina o enfermedad cardíaca estructural (como miocardiopatía obstructiva hipertrófica)
Cardiopatía estructural subyacente
Trastornos eléctricos primarios como el patrón de Brugada (bloqueo de rama derecha con elevación del segmento ST en las derivaciones V1-3) o un síndrome de preexcitación como el síndrome de Wolff-Parkinson-White. Véase Síndrome de Wolff-Parkinson-White.
Practical tip
Es fácil pasar por alto a los pacientes con FA y bloqueo cardíaco completo. Busque signos de las principales características del ECG:[56]
No hay ondas P distintas; solo ondas fibrilares de FA
Ritmo ventricular regular
Cuanto más ancho es el QRS del ritmo de escape ventricular, menos confianza ofrece el mecanismo de escape.
Estos pacientes a menudo necesitarán un marcapasos (si no están tomando fármacos limitantes de la frecuencia).
Cómo registrar un ECG. Demuestra la colocación de electrodos torácicos y de extremidades.
Análisis diagnóstico de laboratorio
Envíe para su análisis hematológico y bioquímico de rutina las muestras de sangre lo antes posible. No retrase el manejo esperando los resultados de estas pruebas; inicie el tratamiento de inmediato (puede ser necesaria una cardioversión urgente).
Asegúrese de que su análisis de sangre para todos los pacientes incluya:
La detección de factores no cardíacos que precipitan la FA (p. ej., anemia o infección)
perfil de coagulación[32]
La recogida como línea de base para identificar a cualquier paciente con un defecto de coagulación subyacente e informar el manejo con anticoagulantes
Incluyendo electrolitos, urea, creatinina
Para descartar la insuficiencia renal, la hipopotasemia, la hiperpotasemia y la hipomagnesemia
La enfermedad renal crónica es un factor de riesgo cardíaco general y un factor de riesgo específico para la FA[57]
Estime el aclaramiento de creatinina utilizando la ecuación de Cockroft-Gault; esto ayudará a informar la dosificación de anticoagulantes [ Estimación del aclaramiento de creatinina mediante la ecuación de Cockcroft-Gault Opens in new window ]
Descarte la tirotoxicosis (hormona estimulante de la tiroides suprimida con T4 libre y/o T3 elevada).
Radiografía de tórax
Solicite una radiografía de tórax como rutina para todas las presentaciones cardíacas, especialmente si sospecha patología pulmonar.
ecocardiografía transtorácica
De acuerdo con las guías de práctica clínica de 2020 de la Sociedad Europea de Cardiología, solicite una ecocardiografía transtorácica (ETT) en todos los pacientes para verificar:[1]
Tamaño y función del ventrículo izquierdo
Tamaño de la aurícula izquierda
enfermedad valvular
Tamaño y función del ventrículo derecho.
Tenga en cuenta que las guías de práctica clínica de 2014 del Instituto Nacional para la Excelencia en Salud y Atención en el Reino Unido recomiendan solicitar una ETT solo en circunstancias específicas, particularmente para personas con FA:
Para quienes es importante un ecocardiograma de referencia para el manejo a largo plazo[3]
En la práctica, esto será cuando no haya una causa no cardíaca reversible obvia que sea poco probable que tenga otras consecuencias cardíacas (p. ej., infección o tirotoxicosis)
Para las personas de quienes usted está considerando una estrategia de control del ritmo que incluye cardioversión (eléctrica o farmacológica)[3]
En personas que presentan un alto riesgo de, o sospecha, una enfermedad cardíaca estructural/funcional subyacente (como insuficiencia cardíaca o soplo cardíaco) que influye en su tratamiento posterior (p. ej., elección de fármaco antiarrítmico)[3]
En quienes se necesite refinar la estratificación del riesgo clínico para la terapia antitrombótica.[3]
Practical tip
Realice un ecocardiograma transtorácico dentro de las 48 horas posteriores al ingreso en personas que presentan una nueva sospecha de insuficiencia cardíaca en ausencia de un ecocardiograma reciente.[40] En la práctica, remita el paciente con insuficiencia cardíaca confirmada a un especialista.
Pacientes seleccionados
Análisis diagnóstico de laboratorio
Solicitud para pacientes seleccionados:
troponina cardíaca[1]
La troponina T cardíaca de alta sensibilidad puede estar elevada debido a la taquicardia prolongada o posterior a la cardioversión con CC, pero no a los niveles que se observan habitualmente en el infarto de miocardio y los síndromes coronarios agudos.
gasometría arterial
Para descartar la hipoxia
proteína C-reactiva[1]
Péptido natriurético tipo B (PNB)/Prohormona N-terminal del péptido natriurético tipo B (NT−pro−PNB).[1]
Pruebas de función hepática (PFH)[32]
Se utiliza para excluir la presencia de un trastorno multisistémico que afecta al hígado
También se usa para guiar la elección de los fármacos antiarrítmicos adecuados y para monitorizar el tratamiento antiarrítmico. Por ejemplo, la amiodarona está contraindicada en presencia de disfunción hepática; el tratamiento con amiodarona debe suspenderse cuando las PFH muestran anomalías[58]
Velocidad de sedimentación globular.
Ecocardiografía transesofágica (ETE)
Hable sobre la organización de un ETE, si está disponible, con un cardiólogo en personas con fibrilación auricular cuando:[1][3]
La ETT demuestra una anomalía (como una enfermedad cardíaca valvular) que justifica una evaluación específica adicional
La ETT es técnicamente difícil y/o de calidad cuestionable y es necesario excluir las anomalías cardíacas
Está considerando la cardioversión guiada por la ETE.
Practical tip
Es posible que la ETE no esté disponible en los entornos habituales de atención (p. ej., servicio de urgencias u oficina de medicina general). Por lo tanto, en la práctica, las decisiones de manejo se basan en la duración probable de la arritmia en lugar de la presencia o ausencia de coágulo intracardíaco en las imágenes ecocardiográficas.
[Figure caption and citation for the preceding image starts]: Ecocardiograma transesofágico mostrando el coágulo en la orejuela de la aurícula izquierda. LA, aurícula izquierda; LAA, orejuela auricular izquierda; LV, ventrículo izquierdoDe la colección del Dr. Bharat Kantharia [Citation ends].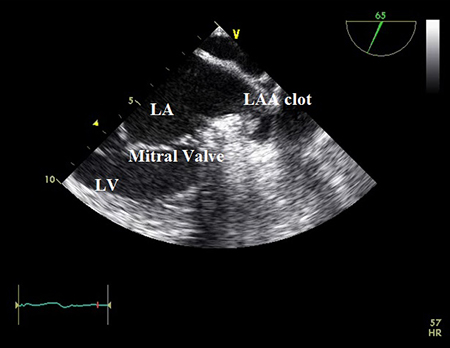
Otras pruebas diagnósticas
Considere el caso, según las presentaciones individuales de los pacientes:
Telemetría para pacientes hospitalizados o monitor holter de 24 horas[1][32]
Para evaluar el control de la frecuencia cardíaca y/o la bradicardia, las alteraciones de la conducción
Para ayudar a valorar los fármacos utilizados para el control de la frecuencia o el ritmo
Angiografía coronaria (TC o convencional) o prueba de esfuerzo[1]
Si sospecha una enfermedad arterial coronaria significativa a partir de los antecedentes del paciente y el perfil de factores de riesgo
Resonancia magnética cardíaca (RMC) con contraste de gadolinio tardío[1]
Si, después de la ETE/ETT, sospecha una enfermedad cardíaca estructural o un proceso cardiomiopático, la RMC tardía con contraste de gadolinio puede ayudar a guiar las decisiones de manejo
Estudios por imágenes cerebrales: tomografía computarizada o resonancia magnética[1]
En pacientes que presentan FA y signos de isquemia cerebral o accidente cerebrovascular, las imágenes del cerebro pueden ayudar a detectar el accidente cerebrovascular y guiar las decisiones de manejo con respecto al manejo agudo y la anticoagulación a largo plazo
Angiografía pulmonar por tomografía computarizada (CTPA)
Si la FA es secundaria a una embolia pulmonar. La APTC es la prueba diagnóstica de preferencia para la confirmación definitiva de la embolia pulmonar en la mayoría de los pacientes.[60][61] Véase el apartado Embolia pulmonar.
El uso de este contenido está sujeto a nuestra cláusula de exención de responsabilidad
